Содержание
что это, как сдают в клинике, сколько стоит, кому нужны тесты на мужское бесплодие
Мужское бесплодие — это когда беременность у здоровой партнерши мужчины не наступает в течение года регулярных попыток без средств контрацепции.
Даниил Давыдов
медицинский журналист
Профиль автора
Мужчины страдают бесплодием почти так же часто, как и женщины. Примерно в трети случаев проблема на стороне будущего отца, в трети — на стороне матери, а в остальных ситуациях причину обнаружить вообще не удается.
Чтобы разобраться, что именно сделало зачатие невозможным, врач — это может быть уролог или репродуктолог — расспросит потенциального отца об истории его жизни, частоте половых актов, болезнях и травмах, измерит рост и вес, оценит внешний вид пениса и мошонки и назначит несколько анализов, в том числе и спермограмму.
Мужское бесплодие, российские клинические рекомендацииPDF, 260 КБ
В этой статье мы подробно расскажем об анализах, которые назначают мужчинам при бесплодии — их можно найти в списке ниже.
Диагностика мужского бесплодия, буклет Американского общества репродуктивной медицины (ASRM)
Какие анализы назначают мужчинам при бесплодии
- Спермограмма
- MAR-тест
- Анализ на фрагментацию ДНК сперматозоидов
- Анализ связывания сперматозоидов с гиалуроновой кислотой (HBA-тест)
- ПЦР-анализ спермы на половые инфекции: хламидии, микоплазму и уреаплазму
- Микробиологическое исследование эякулята на условно-патогенные микроорганизмы
- Анализ уровня половых гормонов в крови: ФСГ и общий тестостерон
- Исследование постэякуляторной мочи
- Анализ кариотипа
- Тестирование на микроделеции локуса AZF Y-хромосомы
- Тестирование на мутации гена CFTR
Сходите к врачу
Наши статьи написаны с любовью к доказательной медицине. Мы ссылаемся на авторитетные источники и ходим за комментариями к докторам с хорошей репутацией. Но помните: ответственность за ваше здоровье лежит на вас и на лечащем враче.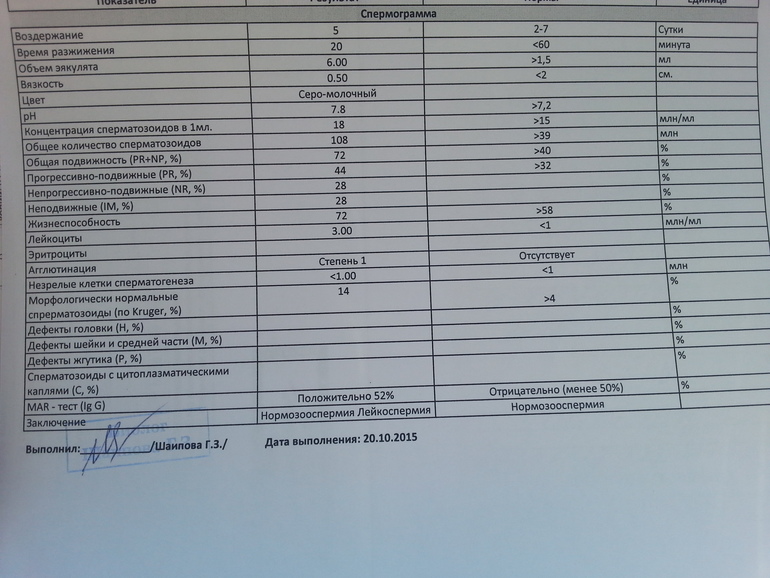 Мы не выписываем рецептов, мы даем рекомендации. Полагаться на нашу точку зрения или нет — решать вам.
Мы не выписываем рецептов, мы даем рекомендации. Полагаться на нашу точку зрения или нет — решать вам.
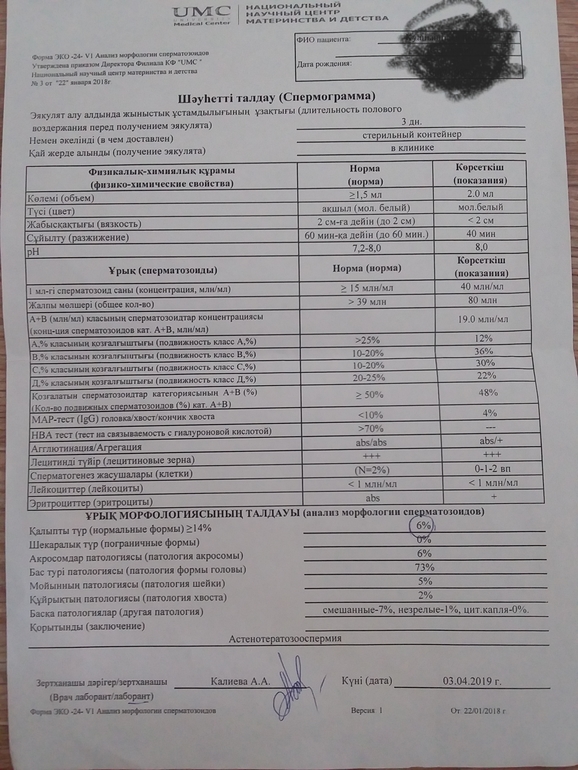
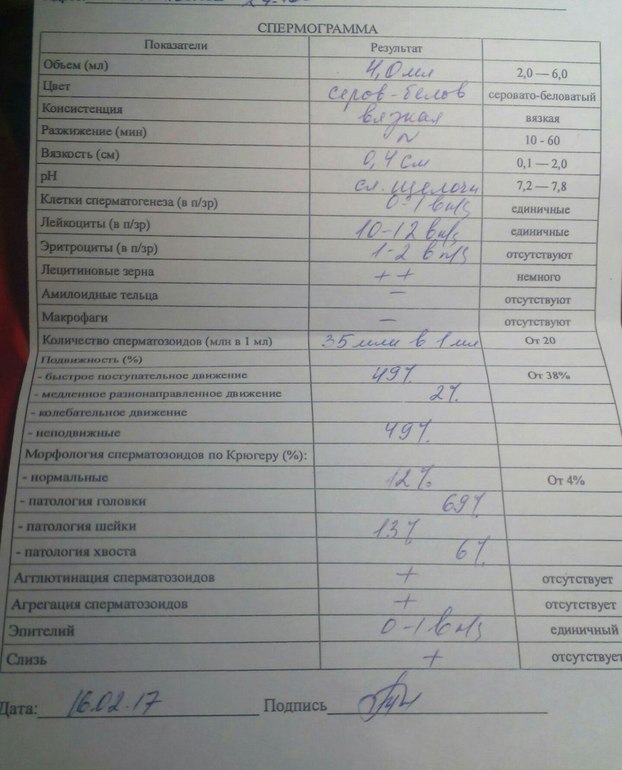
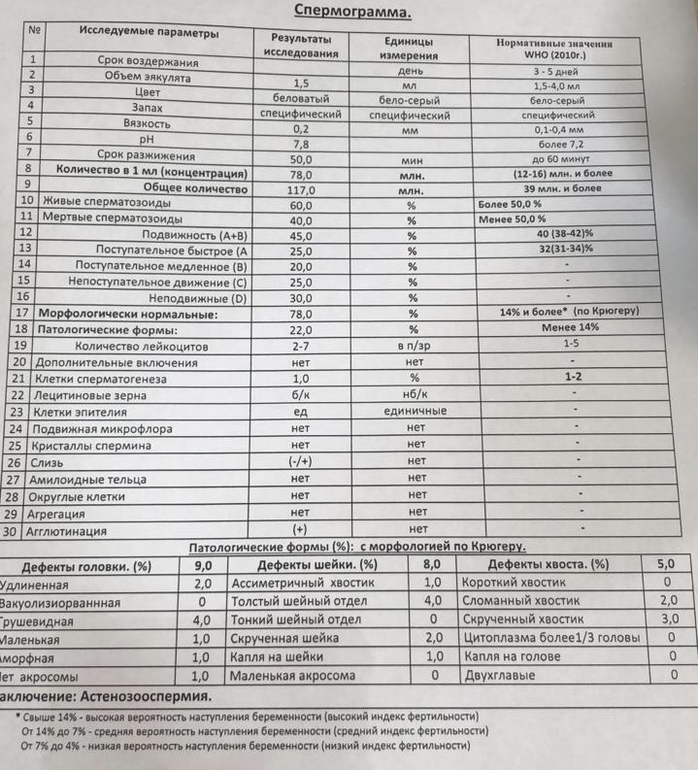
Спермограмма
Что это такое. Анализ порции спермы, полученной в медицинском кабинете или дома.
Руководство ВОЗ по исследованию эякулята человека, 5-е изданиеPDF, 3,7 МБ
В анализ входит оценка внешнего вида и объема эякулята, его вязкости, скорости разжижения и pH, исследование не окрашенного образца спермы под микроскопом с подсчетом сперматозоидов, эритроцитов, лейкоцитов и других клеток, определение подвижности сперматозоидов и оценка морфологии — то есть внешнего вида — сперматозоидов в окрашенном образце.
Для чего нужен анализ. Позволяет оценить количество и качество сперматозоидов в образце. Это важно, потому что успех зачатия во многом зависит от количества и здоровья сперматозоидов, объема и рН спермы и от состояния сперматозоидов, которые попадают в женский организм вместе с ней.
Сперматозоиды можно сравнить с профессиональными пловцами.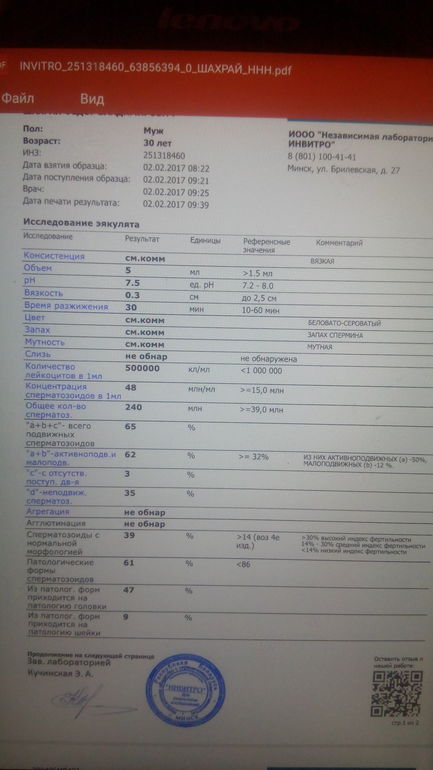 Первым к финишу приходит только один, но чтобы соревнования состоялись, все участники должны быть здоровы. Врачи оценивают спортивную форму сперматозоидов по трем ключевым параметрам: количеству, форме и подвижности.
Первым к финишу приходит только один, но чтобы соревнования состоялись, все участники должны быть здоровы. Врачи оценивают спортивную форму сперматозоидов по трем ключевым параметрам: количеству, форме и подвижности.
Критерии качества спермы от ASRM
Три критерия здоровья сперматозоидов: количество, форма и подвижность. В синем поле — здоровая сперма, в красном — не очень
Форма сперматозоидов. Сперматозоид — прирожденный пловец, спроектированный эволюцией. Чтобы быстро и уверенно двигаться, ему нужна гладкая головка обтекаемой формы, шейка с запасом «спортивного питания» для заплыва и длинный гибкий хвост. А чтобы не просто доплыть, но и доставить по назначению генетический материал, сперматозоиду потребуется акросома, которая покрывает 40—70% головки.
Акросома — колпачок на головке сперматозоида, в котором содержатся химические вещества. Это растворитель для оболочки яйцеклетки, который помогает отцовской ДНК попасть внутрь
Любые уродства — например, лишняя головка, отсутствие шейки или слишком короткий хвост — уменьшают шансы пересечь финишную черту.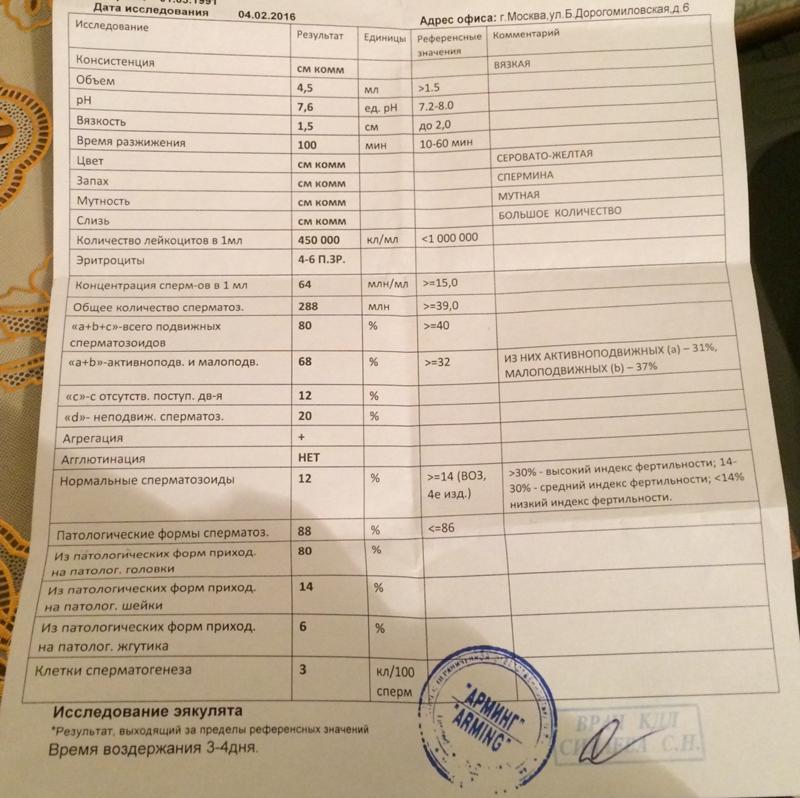
Голубой сперматозоид идеальной формы, поэтому ему будет проще добраться до цели, чем красным коллегам
Количество сперматозоидов в порции эякулята. Чем больше участников гонки, тем выше шанс, что хоть кто-то достигнет цели.
Подвижность сперматозоидов. Если пловец не может двигаться, цели он не достигнет. Поэтому считается, что мужчина сохраняет фертильность, если в образце его спермы двигаются не менее 32% сперматозоидов.
Здоровая сперма под микроскопом: видно, что почти все сперматозоиды энергично двигаются
Что еще нужно знать про спермограмму. Самые надежные результаты получаются, если делать спермограмму согласно руководству ВОЗ — сейчас актуальна версия 2010 года. В нашей стране исследование спермограммы по критериям ВОЗ считается эталонным, потому что позволяет всесторонне и максимально точно оценить состояние спермы.
О строгих критериях доктора Крюгера, информационный сайт о мужской фертильности американского уролога Шейна Рассела
Строгие критерии оценки морфологии сперматозоидов, которыми пользуется ВОЗ, разработал доктор Тинус Крюгер в 1986 году.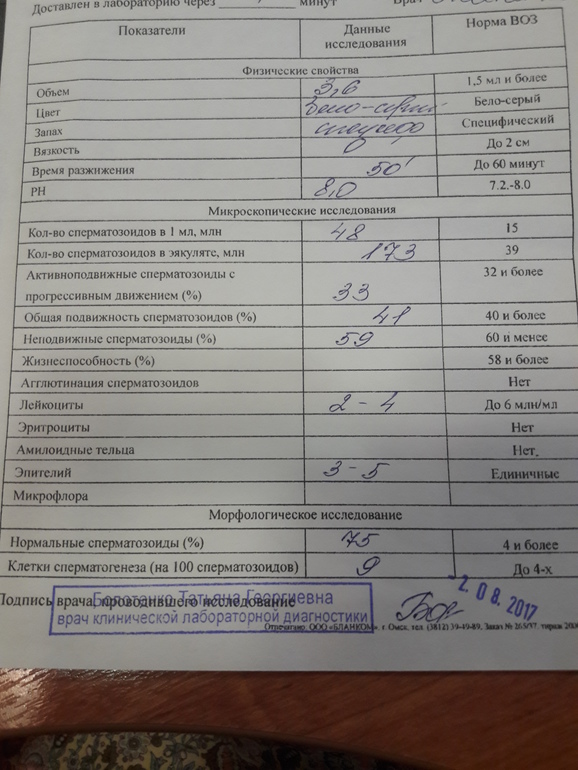 Это важный момент: в некоторых российских лабораториях спермограмму до сих пор делают по «сокращенной» программе, унаследованной еще из СССР. Сокращенное исследование ограничивается оценкой неокрашенного препарата спермы под микроскопом и не позволяет оценить важные изменения в строении сперматозоидов. Поэтому в описании анализа обязательно должна быть фраза: «спермограмма с оценкой морфологии по строгим критериям Крюгера» или «спермограмма с исследованием окрашенного мазка по Крюгеру».
Это важный момент: в некоторых российских лабораториях спермограмму до сих пор делают по «сокращенной» программе, унаследованной еще из СССР. Сокращенное исследование ограничивается оценкой неокрашенного препарата спермы под микроскопом и не позволяет оценить важные изменения в строении сперматозоидов. Поэтому в описании анализа обязательно должна быть фраза: «спермограмма с оценкой морфологии по строгим критериям Крюгера» или «спермограмма с исследованием окрашенного мазка по Крюгеру».
Исследование эякулята, учебное пособие для российских врачейPDF, 620 КБ
Показания и противопоказания. Главное показание для спермограммы — оценка фертильности мужчины. Как правило, при подозрении на бесплодие направляют на анализ и полностью здоровых мужчин, и пациентов с простатитом, половыми инфекциями, варикоцеле, травмами половых органов, гормональными нарушениями.
Кроме того, анализ на спермограмму иногда применяют для контроля успеха вазэктомии — стерилизующей операции по перевязке семенных канатиков, и при подготовке к применению вспомогательных репродуктивных технологий: экстракорпоральному оплодотворению (ЭКО) и интрацитоплазматической инъекции сперматозоида (ИКСИ).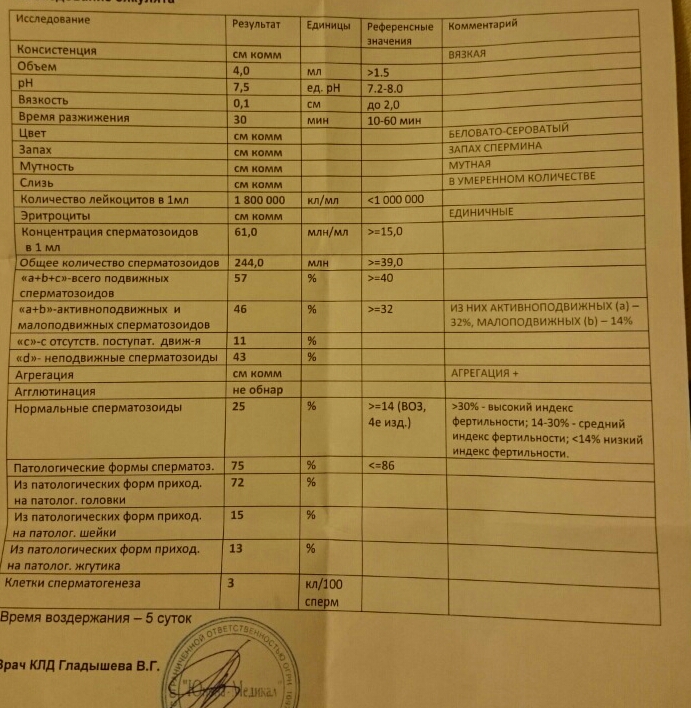
/guide/eko/
Сколько стоит ЭКО
Противопоказаний у спермограммы нет.
Как подготовиться. Перед тем как сдавать тест, стоит воздерживаться от секса и мастурбации в течение двух-семи дней. Время воздержания нужно запомнить. Чтобы анализ был по-настоящему точным, сдавать спермограмму лучше два-три раза с интервалом в две-три недели. А поскольку концентрация сперматозоидов в эякуляте сильно зависит от частоты секса, повторный анализ рекомендуют делать в одной и той же лаборатории. Причем пересдавать спермограмму нужно после такой же сексуальной паузы, как и в первый раз, иначе результаты будет невозможно сравнить.
Тем пациентам, которые болели с температурой выше 37 °С, посещали баню или сауну, пили алкоголь или ходили на массаж простаты, стоит отложить анализ на неделю. Считается, что это повысит точность результата.
Лабораторная диагностика мужского бесплодия, российский учебник для лаборантовPDF, 49,6 МБ
Кроме того, если вы принимаете какие-либо лекарства или добавки, об этом нужно рассказать врачу, который направил на спермограмму. Некоторые препараты — например, безрецептурное обезболивающее ибупрофен — влияют на уровень тестостерона в крови, и это может сказаться на сперме. Врач объяснит, можно ли продолжать пить лекарства или стоит на некоторое время от них отказаться.
Некоторые препараты — например, безрецептурное обезболивающее ибупрофен — влияют на уровень тестостерона в крови, и это может сказаться на сперме. Врач объяснит, можно ли продолжать пить лекарства или стоит на некоторое время от них отказаться.
Спермограмма, советы для пациентов от греческих урологов из Института по изучению урологических заболеваний (ISUD)
Вечером перед анализом не рекомендуют заниматься спортом, а ночью накануне важно хорошенько выспаться. Усталость и стресс могут изменить подвижность сперматозоидов.
Как сдавать. Оптимально сдавать анализ прямо в лаборатории, а не приносить образец из дома. Дело в том, что сперма быстро теряет первоначальные свойства. Сперматозоиды утрачивают способность двигаться в течение часа, а выживают только при температуре 20—37 °С. Так что важно передать образец лаборанту как можно скорее.
Собирают сперму путем мастурбации за закрытой дверью в отдельной комнате при лаборатории. Латексные смазки и презервативы использовать нельзя, потому что латекс ядовит для спермы.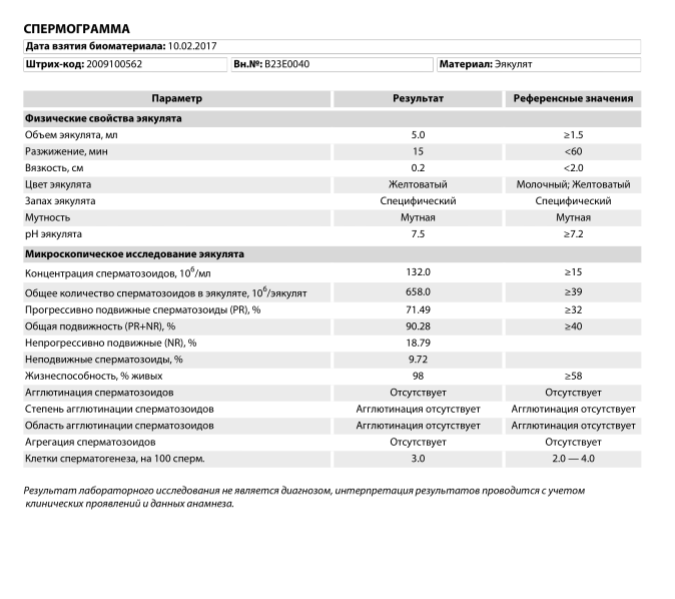
Собрать полученную сперму нужно в обычный градуированный контейнер для биоматериалов, а потом отдать лаборанту. Как правило, контейнер выдают на месте, но лучше заранее позвонить в лабораторию и уточнить этот вопрос.
Что делать? 12.12.19
В поликлинике заставляют купить контейнер для анализов
Для сбора спермы подойдет любой прозрачный градуированный контейнер с завинчивающейся крышкой
Больше всего сперматозоидов в первой порции эякулята, поэтому очень важно сохранить для анализа всю полученную сперму. Если часть эякулята не попала в контейнер, надо обязательно предупредить об этом сотрудника.
Если получить эякулят в лаборатории не удается, соберите его дома. Главное, убрать контейнер под куртку или свитер, чтобы сперма не остыла, и доставить ее в лабораторию в течение часа.
Если не получается собрать сперму во время мастурбации, ее можно собрать во время полового акта в специальный нетоксичный презерватив. Однако купить такие в России сложно, а обычный не подойдет.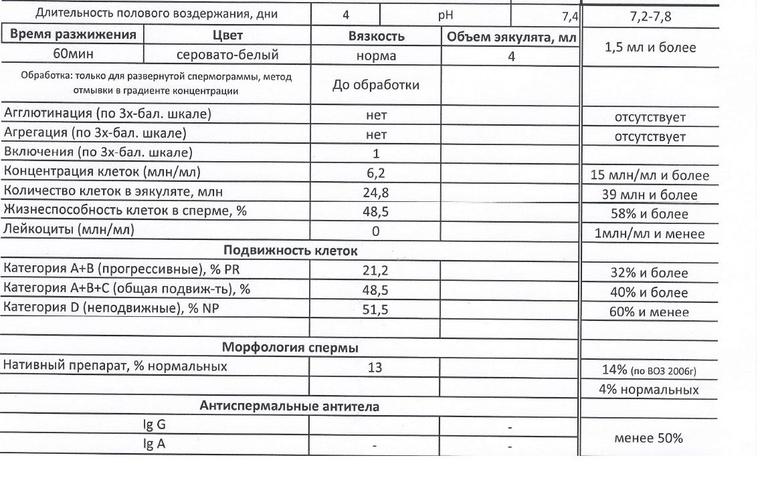 Прерванный половой акт для сбора спермы не годится, потому что велик риск потерять самую важную первую порцию эякулята, а еще кислая среда влагалища снижает подвижность сперматозоидов. Оральный секс тоже не подойдет, потому что слюна тоже кислая, а бактерии, живущие во рту, могут загрязнить образец и исказить результат.
Прерванный половой акт для сбора спермы не годится, потому что велик риск потерять самую важную первую порцию эякулята, а еще кислая среда влагалища снижает подвижность сперматозоидов. Оральный секс тоже не подойдет, потому что слюна тоже кислая, а бактерии, живущие во рту, могут загрязнить образец и исказить результат.
/zarabotat-na-sperme/
Как я попытался заработать на сперме
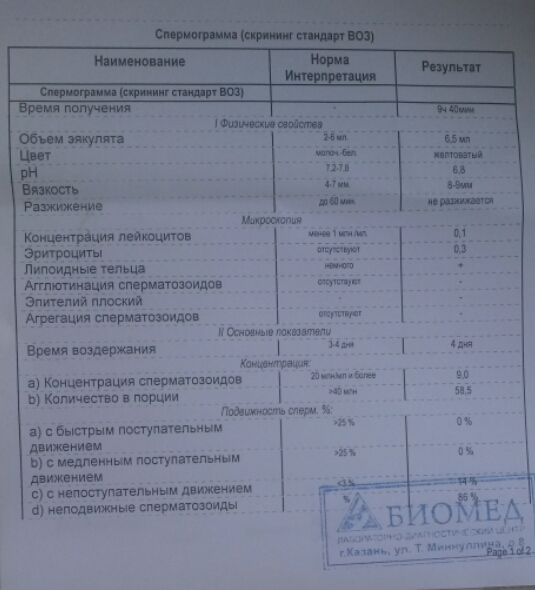
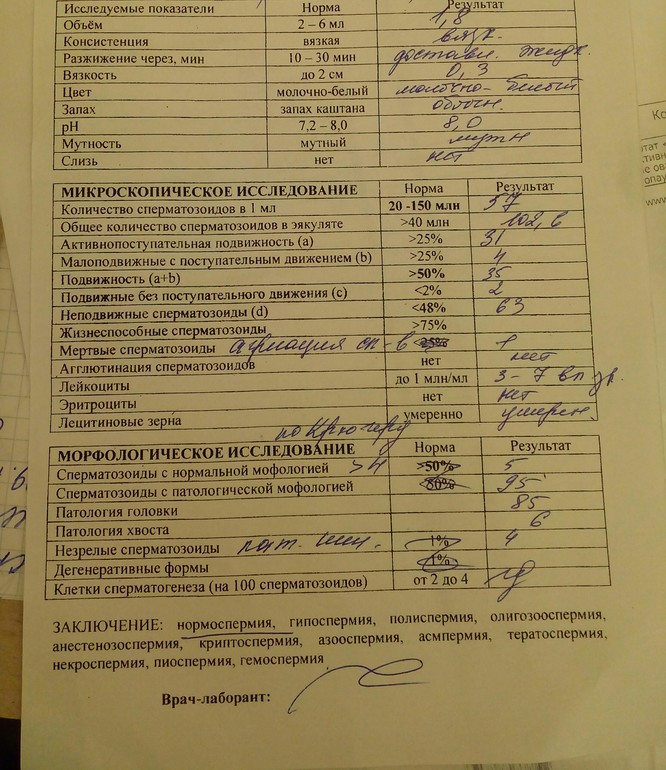
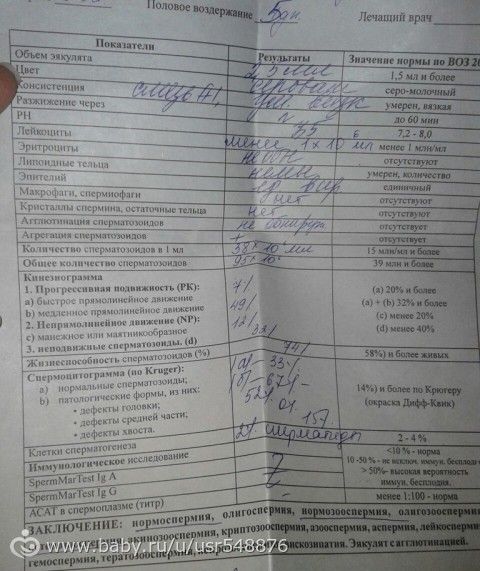
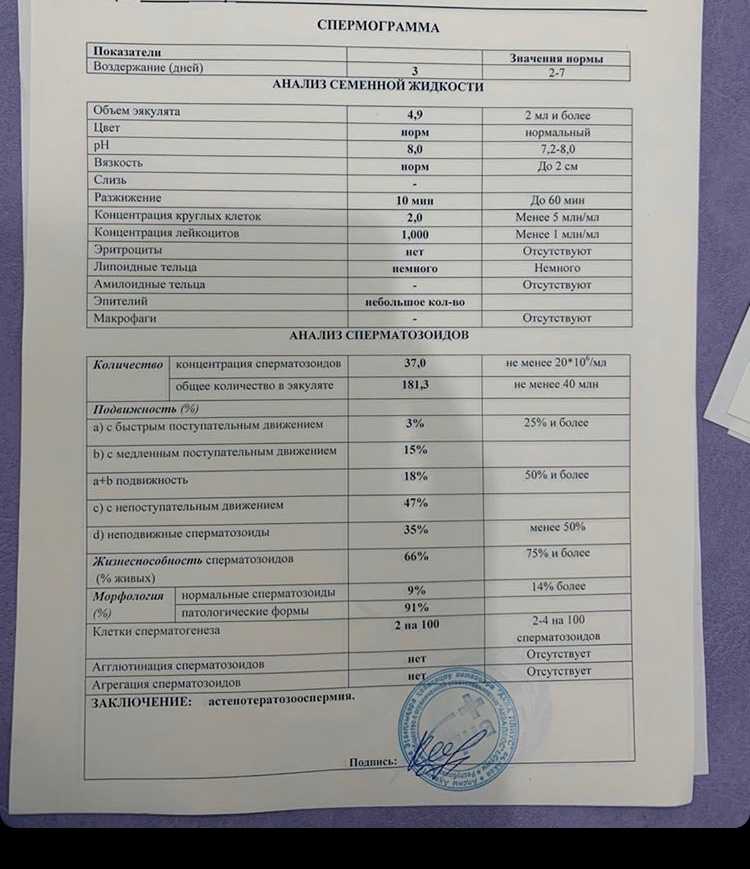
Нормы спермограммы
| Показатель | Нормы |
|---|---|
| Объем эякулята | 1,5 (1,4—1,7) мл |
| рН | Больше 7,2 |
| Лейкоциты | Меньше 1 млн на мл |
| Общее количество сперматозоидов в эякуляте | 39 (33—46) млн |
| Концентрация сперматозоидов | 15 (12—16) млн на мл |
| Общая подвижность сперматозоидов | 40 (38—42)% |
| Прогрессивно-подвижные сперматозоиды | 32 (31—34)% |
| Живые сперматозоиды | 58 (55—63)% |
| Сперматозоиды нормальной формы | 4 (3,0—4,0)% |
Объем эякулята
1,5 (1,4—1,7) мл
рН
Больше 7,2
Лейкоциты
Меньше 1 млн на мл
Общее количество сперматозоидов в эякуляте
39 (33—46) млн
Концентрация сперматозоидов
15 (12—16) млн на мл
Общая подвижность сперматозоидов
40 (38—42)%
Прогрессивно-подвижные сперматозоиды
32 (31—34)%
Живые сперматозоиды
58 (55—63)%
Сперматозоиды нормальной формы
4 (3,0—4,0)%
Что означают отклонения от нормы.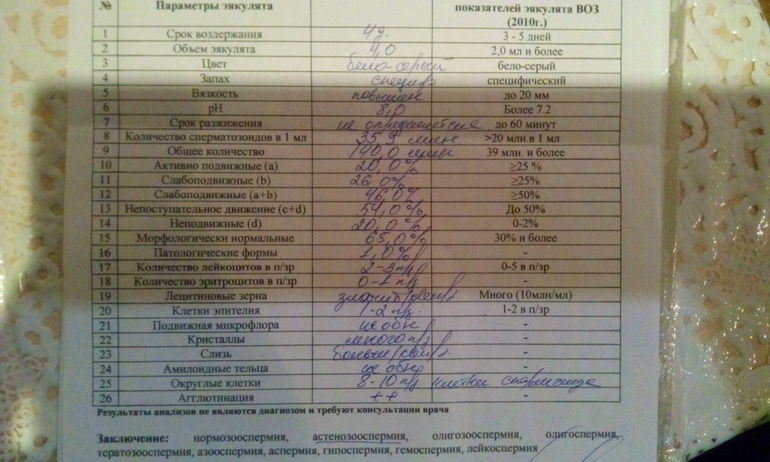 Выделяют 14 возможных отклонений в результатах спермограммы, у каждого из них есть название. Например, азооспермией называется ситуация, когда в эякуляте в принципе нет сперматозоидов, а некрозооспермией — когда они есть, но мертвые и неподвижные. Эти патологии встречаются редко.
Выделяют 14 возможных отклонений в результатах спермограммы, у каждого из них есть название. Например, азооспермией называется ситуация, когда в эякуляте в принципе нет сперматозоидов, а некрозооспермией — когда они есть, но мертвые и неподвижные. Эти патологии встречаются редко.
Но даже идеальная спермограмма не означает, что человек может запросто стать отцом футбольной команды, а не идеальная спермограмма не означает бесплодия. Мужчины с нормальными показателями спермы вполне могут оказаться неспособны к зачатию ребенка — например, из-за генетических нарушений, которые повлияли на способность сперматозоидов к оплодотворению яйцеклетки, хотя и не изменили их внешний вид. Спермограмма — просто один из способов выяснить причину мужского бесплодия, и разбираться с ее результатами нужно вместе с врачом.
С чем могут быть связаны отклонения в спермограмме?
Юрий Кастрикин
уролог сети «Клиника Фомина»
Если в результатах спермограммы обнаружились отклонения, это свидетельствует о нарушении фертильности мужчины.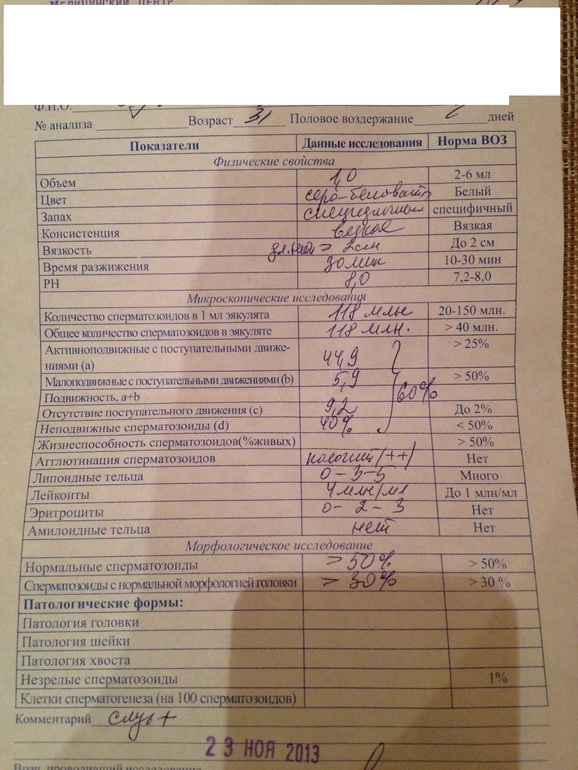 Дело может быть в некогда перенесенных инфекционных заболеваниях мочеполовой системы, в наличии варикоцеле, эндокринных нарушений, иммунологических проблем, во врожденных аномалиях строения мочеполовых органов, в генетических отклонениях, осложнениях после перенесенного эпидемического паротита. Чтобы понять, в чем именно дело, помимо спермограммы мужчина должен пройти комплексное медицинское обследование у уролога или андролога.
Дело может быть в некогда перенесенных инфекционных заболеваниях мочеполовой системы, в наличии варикоцеле, эндокринных нарушений, иммунологических проблем, во врожденных аномалиях строения мочеполовых органов, в генетических отклонениях, осложнениях после перенесенного эпидемического паротита. Чтобы понять, в чем именно дело, помимо спермограммы мужчина должен пройти комплексное медицинское обследование у уролога или андролога.
К сожалению, даже полное медицинское обследование не всегда помогает понять, какая проблема привела к изменениям в спермограмме. В 30—40% случаев не удается выявить причины бесплодия. Это называется «идиопатическое бесплодие», а страдают им внешне совершенно здоровые люди без нарушающих фертильность болезней, гормональных и генетических проблем.
Где сдавать и сколько стоит. Единственный способ сдать спермограмму по ОМС — получить квоту на ЭКО. Женщине и мужчине в рамках этой программы положены бесплатные анализы, в том числе спермограмма.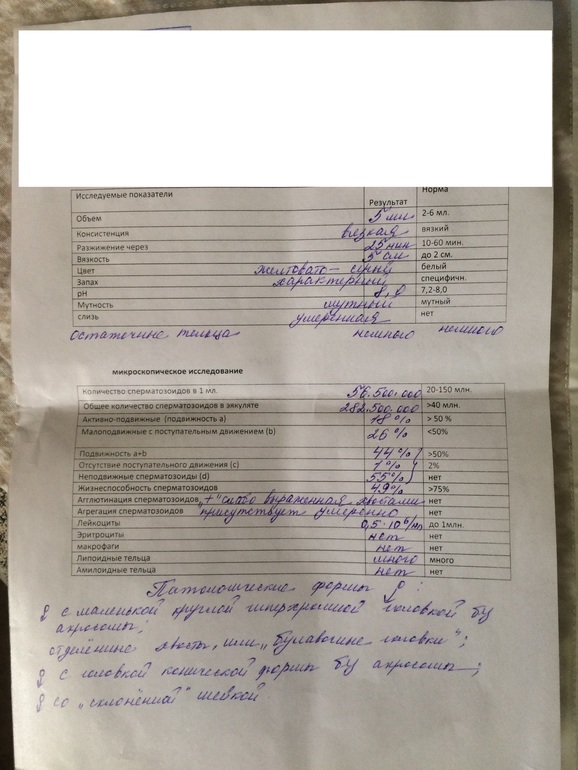 Однако государственные лаборатории спермограммы делают редко. Скорее всего, сдавать ее все равно придется в частной клинике и за свой счет.
Однако государственные лаборатории спермограммы делают редко. Скорее всего, сдавать ее все равно придется в частной клинике и за свой счет.
Приказ Минздрава о программе ЭКО
Цена за спермограмму с оценкой морфологии сперматозоидов по строгим критериям Крюгера в Москве:
- FG Lab — 2200 Р;
- «Инвитро» — 1650 Р;
- «Ситилаб» — 1500 Р.
Как быть здоровым и богатым
Рассказываем, как выбрать хорошего врача и не платить за лишние анализы. Дважды в неделю — в вашей почте вместе с другими статьями о деньгах. Подпишитесь, это бесплатно
MAR-тест
Что это такое. Mixed agglutination reaction, или анализ на наличие антиспермальных антител в сперме. Самую ценную информацию дает определение антиспермальных антител класса А (IgA), но иногда определяют еще и антитела класса G (IgG).
Как устроен гематотестикулярный барьер
Для чего нужен. Сперматозоиды — хрупкие существа, уязвимые перед инфекциями, поэтому организм тщательно оберегает их от невзгод при помощи гематотестикулярного барьера.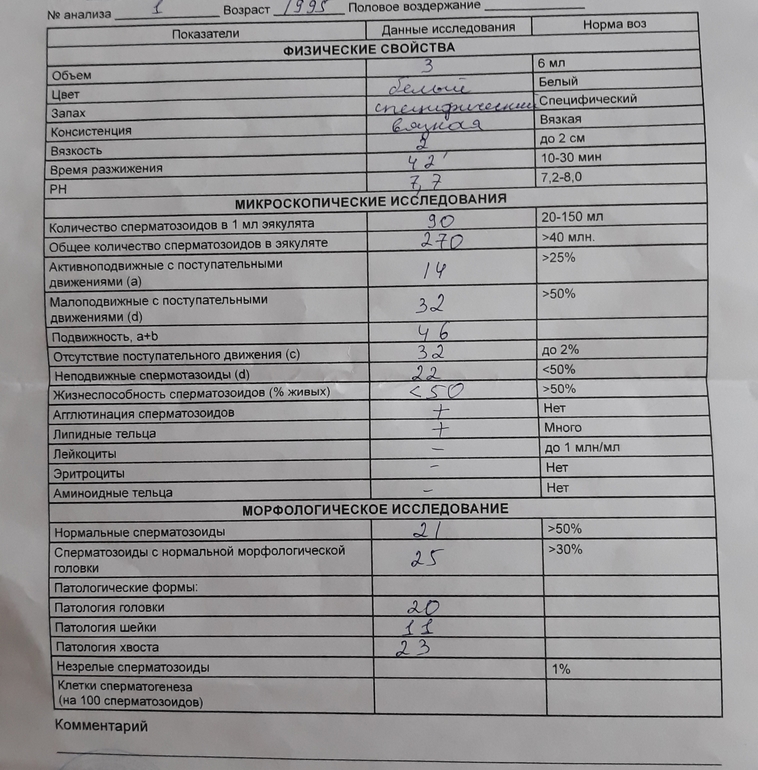 Так называются плотные стенки кровеносных сосудов, снабжающих яички кислородом и питательными веществами. Сосудистые стенки образуют «сито», которое не пропускает к сперматозоидам не только микробы, но и иммунные клетки.
Так называются плотные стенки кровеносных сосудов, снабжающих яички кислородом и питательными веществами. Сосудистые стенки образуют «сито», которое не пропускает к сперматозоидам не только микробы, но и иммунные клетки.
Мужское бесплодие, российские клинические рекомендацииPDF, 260 КБ
Чем опасны антиспермальные антитела
Если по какой-то причине — например, из-за воспаления или из-за травмы яичка — сито повреждается, иммунные клетки могут познакомиться со сперматозоидами. А поскольку иммунной системе о сперматозоидах ничего не известно, она начинает вырабатывать к ним антитела — боевые белки, необходимые для борьбы со всем чужеродным в организме. Атакуя сперматозоиды, антитела лишают их способности оплодотворять яйцеклетку. Поэтому врачи часто назначают вместе со спермограммой еще и MAR-тест, это позволяет понять, связано ли бесплодие с иммунными причинами.
Показания и противопоказания. Главное показание для MAR-теста — подозрение на мужское бесплодие.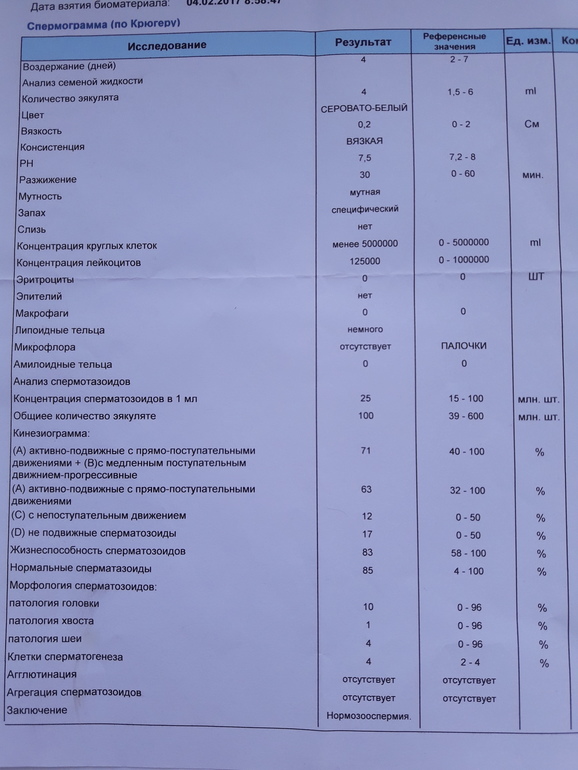
Как подготовиться и сдать анализ. Для MAR-теста понадобится образец эякулята. Готовиться к анализу и сдавать его нужно точно так же, как и спермограмму.
Нормы MAR-теста. Во время теста лаборант подмешивает к сперме крохотные шарики, на которые нанесены антитела. Если шарики прилипнут больше чем к половине сперматозоидов, MAR-тест считается положительным.
Что означают отклонения от нормы. При положительном MAR-тесте врач заподозрит, что в мужском бесплодии виноваты иммунологические факторы. Он назначит анализы, которые помогут установить причину нарушений. Если диагноз подтвердится, супружеской паре, чтобы добиться беременности, почти наверняка придется прибегнуть к ЭКО или ИКСИ.
/guide/kvota-eko/
Как сделать ЭКО по ОМС
Где сдавать и сколько это стоит. Скорее всего, сдавать MAR-тест придется в частной лаборатории за деньги.
Цена за MAR-тест в Москве:
- «Инвитро», IgA — 1160 Р;
- «Инвитро», IgG — 1160 Р;
- FG Lab, IgA + IgG — 1000 Р.

Дополнительные анализы к спермограмме
Дополнительные анализы часто назначают вместе со спермограммой, но нужны они не всем пациентам. Проблемы со здоровьем, которые они позволяют выявить, встречаются очень редко.
Анализ на фрагментацию ДНК сперматозоидов. Врач может назначить этот анализ при идиопатическом бесплодии: если спермограмма в норме, но мужчина все равно бесплоден. Не исключено, что проблема в «бракованном» генетическом материале, который содержится в сперматозоидах.
Цена за анализ на фрагментацию ДНК в сперматозоидах в Москве:
- «Инвитро», только вместе со светооптическим исследованием эякулята — 8620 Р;
- «Ситилаб», только вместе со спермограммой — 6900 Р.
/analiz/
Вы имеете право на бесплатные анализы по ОМС
Анализ связывания сперматозоидов с гиалуроновой кислотой (HBA-тест). Этот тест позволяет оценить оплодотворяющую способность сперматозоида. Как и в предыдущем случае, врач может назначить его, если спермограмма в норме, но мужчина все равно бесплоден. Возможно, сперматозоид не способен присоединиться к гиалуроновой кислоте, которая входит в состав оболочки яйцеклетки, а без этого ему не удастся с ней слиться.
Как и в предыдущем случае, врач может назначить его, если спермограмма в норме, но мужчина все равно бесплоден. Возможно, сперматозоид не способен присоединиться к гиалуроновой кислоте, которая входит в состав оболочки яйцеклетки, а без этого ему не удастся с ней слиться.
Цена за HBA-тест:
- «СМ-Клиника» — 7000 Р;
- «Сперма-тест» — 5000 Р;
- Remedi — 4500 Р.
Уточняющие анализы при проблемах со спермограммой
Эти тесты врачи рекомендуют, только если выясняется, что со спермограммой что-то не так. Каждый из них способен объяснить то или иное отклонение в спермограмме.
ПЦР-анализ спермы на половые инфекции: хламидии, микоплазму и уреаплазму. Врач назначит этот анализ, если в спермограмме повышен уровень лейкоцитов. Лейкоциты — это особые клетки, которые появляются при воспалении. Нужно проверить, не связано ли оно с половыми инфекциями.
/pcr-test/
Сколько стоит сдать ПЦР-анализ
Цена за ПЦР на половые инфекции в Москве:
- «Ситилаб», выявление ДНК хламидий в сперме — 370 Р;
- «Ситилаб», выявление ДНК микоплазм в сперме — 370 Р;
- «Ситилаб», выявление ДНК уреаплазм в сперме — 370 Р.

Микробиологическое исследование эякулята на условно-патогенные микроорганизмы. Врач также может назначить этот анализ, если в спермограмме повышен уровень лейкоцитов. Воспаление может быть связано с бактериями, которые в норме не причиняют вреда здоровью, но иногда выходят из-под контроля.
Цена в Москве за посев спермы на микрофлору в «Ситилабе» — 1760 Р.
Анализ уровня половых гормонов в крови: ФСГ и общий тестостерон. Врач назначает эти анализы, если в спермограмме либо совсем не удалось обнаружить сперматозоидов, либо их меньше нормы. Иногда сперматозоиды не могут нормально сформироваться из-за дефицита половых гормонов в организме — это называется гипогонадизм. Но поставить такой анализ по результатам анализа может только эндокринолог или уролог.
Цена за тест на половые гормоны в Москве вместе со взятием крови:
- «Инвитро», ФСГ — 815 Р;
- «Инвитро», общий тестостерон — 815 Р;
- «Ситилаб», ФСГ — 750 Р;
- «Ситилаб», общий тестостерон — 750 Р.

Исследование постэякуляторной мочи. Врач назначает этот анализ, если в спермограмме не удалось обнаружить сперматозоидов, а объем порции эякулята менее миллилитра. Такое исследование помогает выявить ретроградную эякуляцию: когда в процессе семяизвержения сперма попадает не в мочеиспускательный канал, а в мочевой пузырь.
Цена за определение сперматозоидов в постэякуляторной моче в Москве в криобанке Biologic — 1500 Р.
Анализ кариотипа. Исследование может помочь, если в спермограмме либо совсем не было сперматозоидов, либо было меньше десяти миллионов на миллилитр. Не исключено, что дело в нарушении строения хромосом, и повреждены именно гены, отвечающие за регуляцию производства спермы. Чтобы расшифровать результат, нужно будет проконсультироваться с врачом-генетиком.
/dnk-test/
Сколько стоит сдать генетический тест
Цена за анализ кариотипа вместе со взятием крови в Москве:
- «Инвитро» — 7110 Р;
- «Ситилаб» — 7090 Р.

Тестирование на микроделеции локуса AZF Y-хромосомы. Врач может назначить этот анализ, если в спермограмме либо совсем не удалось обнаружить сперматозоидов, либо их меньше пяти миллионов на миллилитр. Делециями ученые и врачи называют утраты важных участков хромосомы. В этом случае анализ позволяет выяснить, не пострадал ли AZF — участок мужской Y-хромосомы, который необходим для нормального формирования сперматозоидов.
Цена за тестирование на микроделеции AZF вместе со взятием крови в Москве:
- «Ситилаб» — 4510 Р;
- «Инвитро» — 4310—9890 Р, в зависимости от количества микроделеций;
- FG Lab — 3500 Р.
Тестирование на мутации гена CFTR. Если у мужчины есть мутация по гену CFTR, есть риск, что его ребенок будет страдать тяжелым заболеванием — муковисцидозом. Как правило, врачи назначают этот анализ тем пациентам, у партнерш которых тоже обнаружена такая мутация: если ее находят у обоих родителей, риск зачать больного ребенка составляет 50%.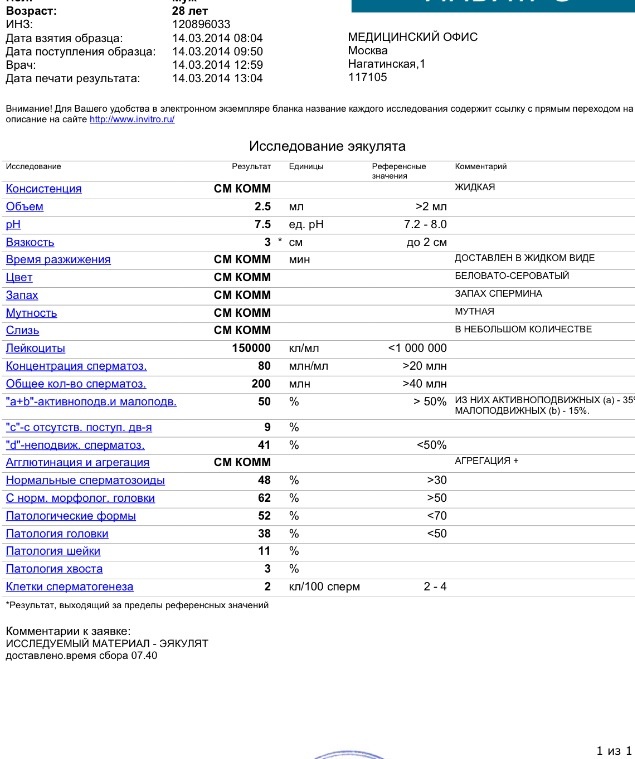
Цена за тестирование на мутации CFTR вместе со взятием крови в Москве:
- «Инвитро» — 14 940 Р;
- «Ситилаб» — 8080 Р;
- FG Lab, 16 самых частых мутаций — 4500 Р.
1376 пациентов получили положительный ответ на проведение бесплатной процедуры ЭКО в 2017 году
Главная страница / Актуальные интервью
Просмотров: 16975
С 2013 года у жителей Красноярского края появилась возможность воспользоваться вспомогательными репродуктивными технологиями, а именно методом экстракорпорального оплодотворения (ЭКО) и интрацитоплазматической инъекцией сперматозоида (ИКСИ) за счет средств ТФОМС Красноярского края. Ранее программа распространялась только на женщин, имеющих бесплодие трубного происхождения, но с 2016 года в программу добавили сочетание причин мужского и женского бесплодия. Так, за 2017 год комиссией было рассмотрено 1708 пакетов документов, из них 1376 пациента получили положительный ответ.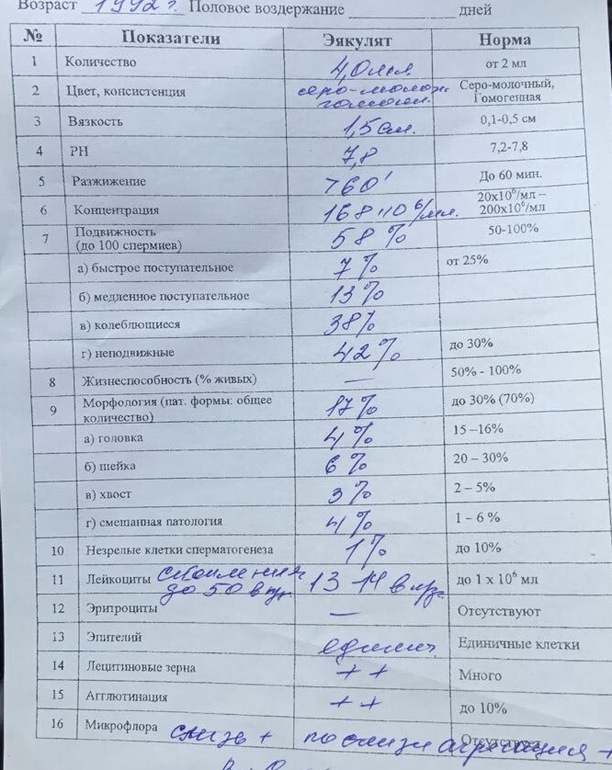 В 2016 году было одобрено 1203 документа из 1510 предоставленных. О том, что необходимо знать паре, решившей воспользоваться бесплатной программой ЭКО и как устранена работа медицинской комиссии по отбору пациентов, рассказал заведующий консультативной поликлиникой Краевого центра охраны материнства и детства Павел Петрович Бауров.
В 2016 году было одобрено 1203 документа из 1510 предоставленных. О том, что необходимо знать паре, решившей воспользоваться бесплатной программой ЭКО и как устранена работа медицинской комиссии по отбору пациентов, рассказал заведующий консультативной поликлиникой Краевого центра охраны материнства и детства Павел Петрович Бауров.
— Павел Петрович, может ли пациент, наблюдаясь в частной клинике, подать документы на комиссию ЭКО в рамках средств обязательного медицинского страхования?
— Пакет документов на комиссию по ЭКО направляет медицинская организация вне зависимости от формы собственности. Эта клиника должна иметь лицензию Министерства здравоохранения по Красноярскому краю на осуществление деятельности по профилю «Акушерство и гинекология». Не имеет значения, наблюдается пациент в женской консультации по месту жительства или же состоит на учете в частном центре, у которого есть медицинская лицензия. Именно эти медицинские организации могут оформить пакет документов и предоставить их, согласно приказу, в комиссию по отбору пациентов на эко за счет средств обязательного медицинского страхования (ОМС)
— Какие показания для бесплатной процедуры ЭКО?
— На сегодняшний день, в рамках ОМС, женщины могут по многим показаниям попасть на рассмотрение комиссией по ЭКО за средства ОМС. К таким показаниям относится Трубно-перитонеальное бесплодие, бесплодие, связанное с отсутствием овуляции, неуточненные формы бесплодия, мужское бесплодие. Последние изменения по программе были выполнены приказом от 2016 года, в который включили сочетание причин бесплодия.
К таким показаниям относится Трубно-перитонеальное бесплодие, бесплодие, связанное с отсутствием овуляции, неуточненные формы бесплодия, мужское бесплодие. Последние изменения по программе были выполнены приказом от 2016 года, в который включили сочетание причин бесплодия.
— Существуют ли какие-либо ограничения для пар?
— Единственными ограничителями на данный момент являются лабораторные показатели, которые есть в приказе и возраст пациентки – не старше 45 лет.
— А что касается донорских технологий?
— Если вдруг у пары есть медицинские показания к применению донорских технологий, например, донорские яйцеклетки донорская сперма, то она может оформить пакет документов за средства ОМС, подать на комиссию и, написать заявление, что они готовы оплатить за свои средства применение донорских технологий. Тогда, получается, что сама процедура ЭКО или ИКСИ будет проведена бесплатно, но с использованием донорских технологий.
— С чего начать паре, если они решили воспользоваться методом зачатия с помощью процедуры экстракорпорального оплодотворения в рамках ОМС?
— В первую очередь необходимо обратиться в женскую консультацию или к врачу акушеру-гинекологу, которому пациент доверяет по месту наблюдения. Паре необходимо провести обследование, которое уточнит причины бесплодия. Женщиной занимается врач акушер-гинеколог, мужчиной занимается врач уролог-андролог.
— Какое обследование проходит женщина?
На первом этапе женщине необходимо пройти не инвазивные методы диагностики – исследовать гормональный фон, провести лабораторную диагностику, исключающую основные патологические процессы, общеклинические обследования (флюорография, кардиограмма, анализы крови на инфекции, колькоскопия, УЗИ органов малого таза, брюшной полости, щитовидной и молочных желез). Таким способом проводится уточнение или исключение наиболее часто встречаемых факторов бесплодия.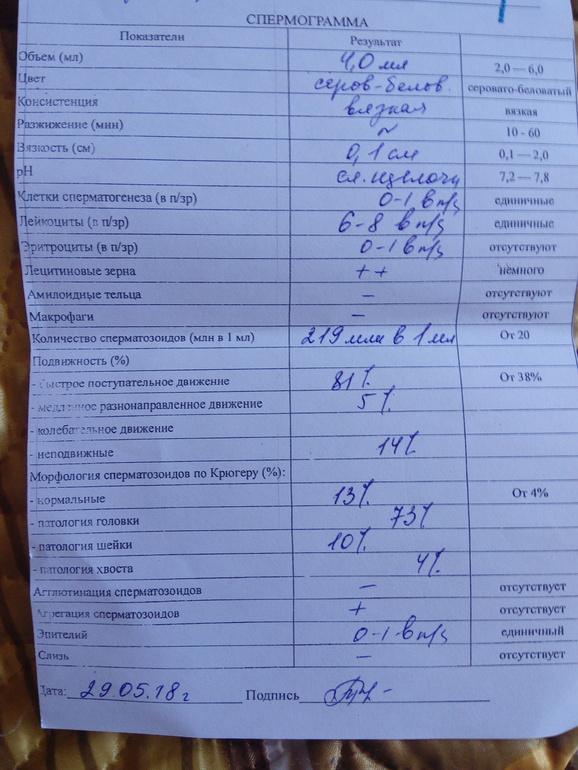
Если на этом этапе причина не будет выявлена, прибегают к инструментальным методам исследования — исследование проходимости маточных труб, Пайпель-биопсия эндометрия.
Если и тут причина не ясна, прибегают к оперативным методам, диагностическим вмешательствам — проводится оценка проходимости маточных труб на операции, исключают наличие спаечного процесса, исключается отсутствие или наличие эндометриоза и проводятся реконструктивно пластические операции, которые необходимы при подготовке к планированию беременности.
Не стоит забывать, что проводится фолликулогенез — происходит оценка и наличие овуляции. Также, женщинам рекомендуется измерение базальной температуры в течение трех месяцев. Отсутствие овуляции является одним из факторов бесплодия.
— У мужчин такой же обширный список обследований?
— С мужчинами здесь немного проще. Основным показателем фертильности мужичины является – спермограмма. Сдается анализ, результат оценивается урологом-андрологом, если вопросов по изменению нет, то, чаще всего, другие вопросы на этом заканчиваются.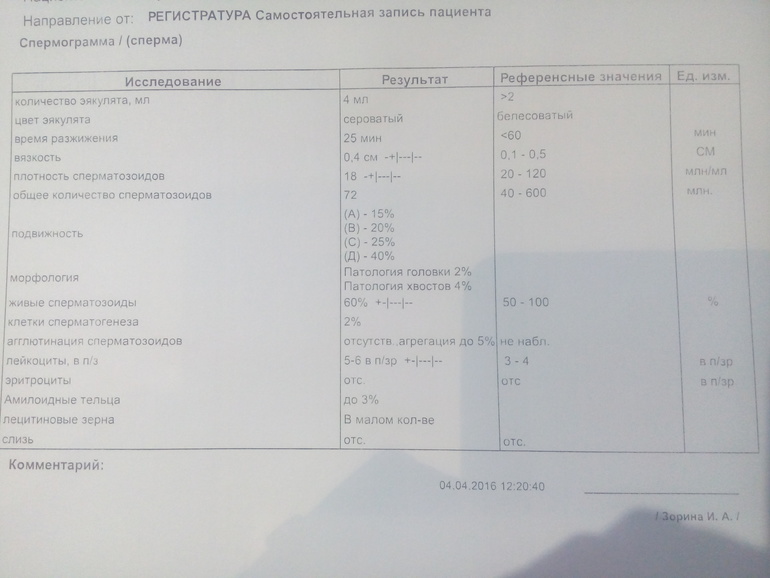 Дальнейшие его обследование проводится уже на этапе подготовки к ЭКО.
Дальнейшие его обследование проводится уже на этапе подготовки к ЭКО.
— Где проходит обследование пара?
— На данный момент, учитывая дорогостоящие методы обследования, в том числе — гормональный скрининг, приказом Министерства здравоохранения по красноярскому краю прописано обследование супружеских пар с нарушением репродуктивной функции. Пациенты направляются в клиники на обследования, которые требуются в рамках системы ОМС. Например, чтобы сдать анализы на гормональный фон или спермограмму.
— Как устроена работа комиссии по отбору документов на ЭКО?
— Комиссия приминает решение только тогда, когда поступает полный пакет документов. Чаще всего проблема возникает на этапах женских консультаций или частного центра при правильном сборе и оформления пакетов документов. Комиссия рассматривает документы в течение 14 дней, с момента их поступления. Заседание комиссии, согласно приказу Минздрава, проводится один раз в две недели.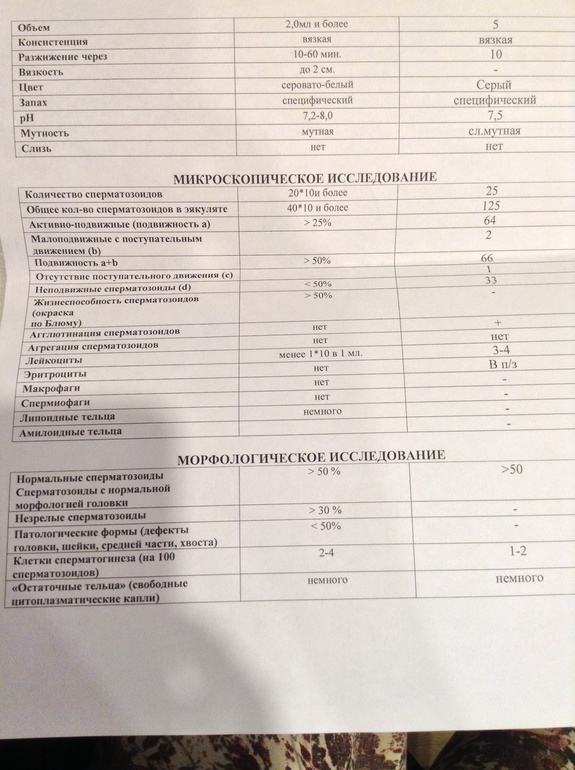 Рассматриваются все документы, которые поступили к ближайшему заседанию. Здесь они не находятся длительный срок, не лежат, не пылятся, не откладываются «на потом».
Рассматриваются все документы, которые поступили к ближайшему заседанию. Здесь они не находятся длительный срок, не лежат, не пылятся, не откладываются «на потом».
— А кто передает документы на комиссию?
— Все документы на комиссию предоставляет медицинская организация и курирует этот вопрос врач, который подготовил эти документы.
— К кому обращаться для консультации по вопросам рассмотрения документов?
Важно знать, что комиссия не имеет права, по закону Российской федерации, сообщать какую-либо информацию никому. Комиссия не занимается очными консультациями. Решения в виде протокола возвращаются в лечебное учреждение, направлявшее документы. Если у врача возникает вопрос: «Направили документы в июне, а ответа до сих пор нет» — для подобных ответов есть секретарь комиссии по ЭКО. Он работает только с лечебными учреждениями, с медицинским персоналом. С пациентами секретарь не имеет права разговаривать и ничего обсуждать — это является врачебной тайной. Все вопросы пациент должен направлять своему врачу. Как только комиссия принимает решение, все документы отправляются обратно в ту медицинскую организацию, откуда пришли.
Все вопросы пациент должен направлять своему врачу. Как только комиссия принимает решение, все документы отправляются обратно в ту медицинскую организацию, откуда пришли.
— Кто входит в комиссию?
— Комиссия состоит из представителей Министерства здравоохранения по Красноярскому краю, Краевого центра охраны материнства и детства, представителей центров, где проводится ЭКО и КМКБ№4, входят специалисты территориального фонда обязательного медицинского страхования и страховые организации. Это не один человек, это врачи разных специальностей — гинекологи, урологи, терапевты и др.
— На что комиссия в первую очередь обращает внимание и что может повлиять на ее решение?
— В первую очередь смотрят на правильность заполнения в плане отображения всей необходимой информации. Всё должно быть в пределах нормативных показателей. Если есть какие-то отклонения, должна быть обязательна консультация специалиста, который занимается этим профилем.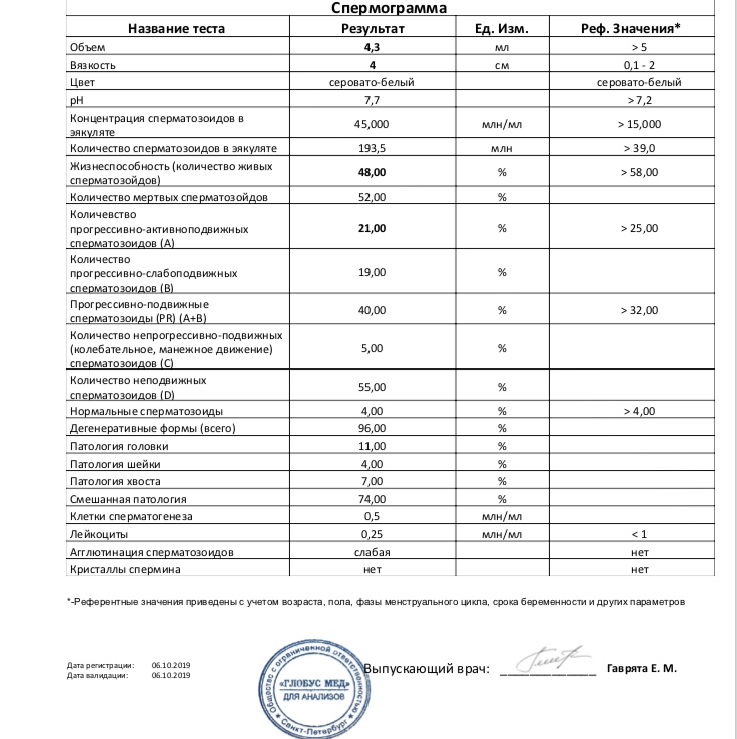 Если специалисты видят, что есть, какие-то проблемы, проще их решить на месте, провести лечение и потом предоставить это всё вместе на комиссию. Смотрят на фактор бесплодия, потому что бывает, что диагноз не соответствует действительности в ходе обследования. Сталкиваемся либо с некорректностью, либо с неправильностью заполнения документов.
Если специалисты видят, что есть, какие-то проблемы, проще их решить на месте, провести лечение и потом предоставить это всё вместе на комиссию. Смотрят на фактор бесплодия, потому что бывает, что диагноз не соответствует действительности в ходе обследования. Сталкиваемся либо с некорректностью, либо с неправильностью заполнения документов.
— С какими явными ошибками сталкивается комиссия в документах при заполнении специалистами?
— Основной вопрос при заполнении – правильность внесения номера полиса ОМС. Как только документы к нам поступают, они вносятся в систему. При рассмотрении, в течение 10 минут, протокол выгружается на сайт Краевого центра охраны материнства и детства. Поэтому, если в выписку внести неправильный номер полиса, это тот номер, который начинается с цифры 24 или с другой цифры, если получен за пределами региона, или совершили грамматическую ошибку вплоть до написаний букв «е» и «ё», система не покажет протокол с решением.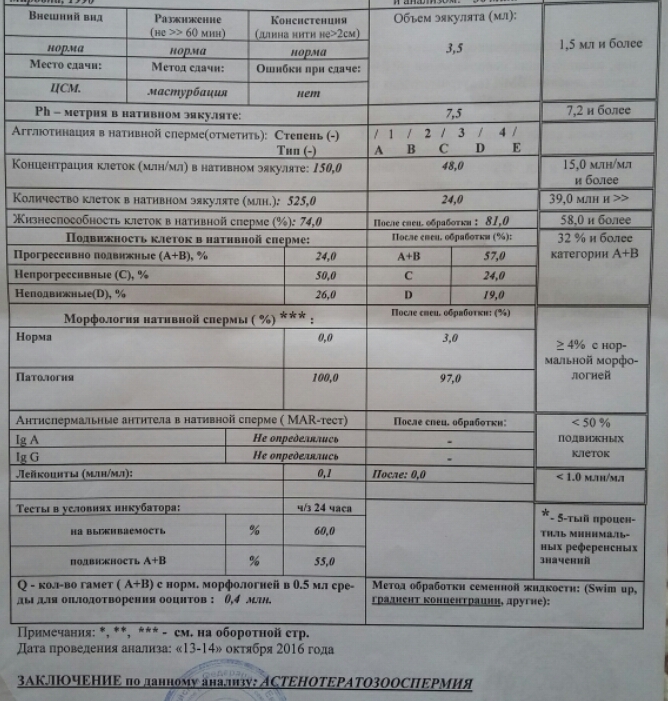
— В какие сроки паре ожидать результаты комиссии?
— Заседание проходит раз в две недели по четвергам. После того, как комиссия ознакомилась с пакетом документов, решение тут же вносится в программу. Стоит отметить, что комиссия рассматривает до 200 документов за один день. Не стоит исключать технические ошибки у программы и подвисание системы, обновления могут уходить чуть попозже, но до субботы они уже появляются на сайте.
— Что делать при положительном решении?
— Мы поменяли немного форму. В выписке написано, что для уточнения даты вступления в цикл необходимо обратиться в центры и их контактные телефоны. Как только получили положительный ответ, необходимо не сразу звонить, а позвонить туда в течение ближайшей недели. Пакет документов передается на комиссии, но нужно понимать, что это четверг, и специалисты привезут их на следующий день, а может и в понедельник — вторник они только попадут в клинику. В зависимости от объемов, в клинике распределяют документы по специалистам, планируют объемы и приглашают пациентов, Сроки определяет клиника, где будет проводиться процедура.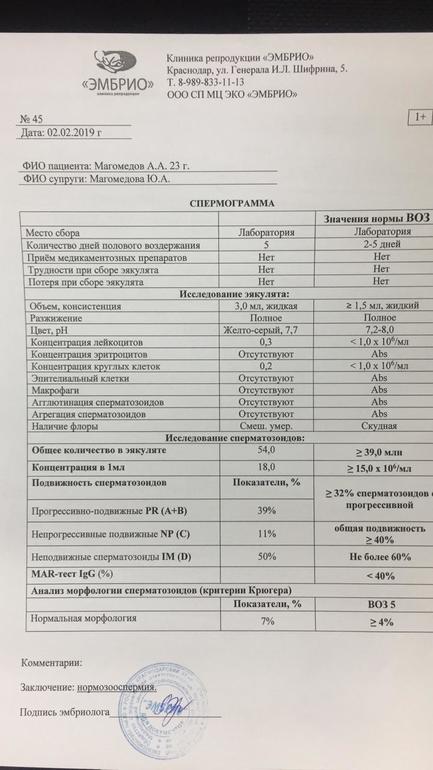 Врач назначает дополнительное обследование для уточнения показателей, чтобы начать проведение лечение методом ЭКО.
Врач назначает дополнительное обследование для уточнения показателей, чтобы начать проведение лечение методом ЭКО.
— Возникают такие ситуации, что решение положительное, прошла попытка, но она не состоялась. Как быть?
— Если вдруг первая попытка не состоялась, рекомендуется в ближайший месяц обратиться к врачу и сообщить ему, что была приведена процедура ЭКО и результат отрицательный. Будет запущена повторная процедура оформления документов для комиссии ЭКО, только в выписке будет пометка о предыдущей попытке с датой. Законом регламентировано, что пара может проходить процедуру эко за средства ОМС 2 раза в год.
Важная информация!
- Приказ министерства здравоохранения Красноярского края от 02.07.2015 № 416-орг О направлении граждан на лечение бесплодия с использованием вспомогательных репродуктивных технологий (ВРТ) методом ЭКО/ЭКО+ИКСИ
- Приказ министерства здравоохранения Красноярского края от 15.
 03.2016 №126-орг «О внесении изменений в приказ министерства здравоохранения Красноярского края от 02.07.2015 №416-орг О направлении граждан на лечение бесплодия с использованием вспомогательных репродуктивных технологий (ВРТ) методом ЭКО/ЭКО+ИКСИ»
03.2016 №126-орг «О внесении изменений в приказ министерства здравоохранения Красноярского края от 02.07.2015 №416-орг О направлении граждан на лечение бесплодия с использованием вспомогательных репродуктивных технологий (ВРТ) методом ЭКО/ЭКО+ИКСИ» - Памятка для пациентов, направленных на лечение бесплодия методом ЭКО/ЭКО+ИКСИ за счет средств Территориального фонда обязательного медицинского страхования
Что необходимо знать пациентам, желающим получить процедуру ЭКО по полису обязательного медицинского страхования
Руководство по тестированию спермы и анализу спермы
Тестирование спермы — это первый шаг к пониманию мужской фертильности и дает четкую схему улучшения качества спермы. В этом руководстве объясняются основные параметры спермы, которые используются при тестировании мужской фертильности, чего ожидать во время теста на анализ спермы, как интерпретировать результаты и что делать дальше, чтобы улучшить здоровье вашей спермы.
Содержание:
Прежде чем погрузиться в основы тестирования спермы и тестирования мужской фертильности, важно получить более глубокое представление об основах спермы. Сюда входят компоненты спермы, а также параметры сперматозоидов, такие как количество сперматозоидов, подвижность сперматозоидов и морфология сперматозоидов.
Компоненты спермы
Сперматозоид — мужская половая клетка, также известная как гамет. Сперматозоиды состоят из нескольких отдельных частей:
- хвост, состоящий из белковых волокон, который помогает им «плыть» к яйцеклетке
- средняя часть, или тело/шейка, содержащая митохондрии, обеспечивающие движение сперматозоида
- головка, в которой находится ядро, где хранится драгоценный груз сперматозоида — генетическая информация, а также акросома, крошечная структура на кончике сперматозоида, полная ферментов, которые помогают сперматозоидам проникать в яйцеклетку, переваривая белки и сахара на поверхность яйца.

Хромосома — это молекула ДНК, материал, который направляет рост и развитие всего человеческого тела. Каждая сперматозоид содержит 23 хромосомы, что составляет половину числа хромосом в типичной клетке человека. Она известна как «гаплоидная» клетка. Яйцо содержит вторую половину.
Вместе они создают полностью реализованную клетку из 46 хромосом (известную как «диплоидная» клетка), которая затем делится, чтобы стать всеми другими клетками тела. Тот факт, что половина нашей ДНК происходит из спермы, а другая половина из яйцеклетки, объясняет, почему мы наследуем некоторые черты от каждого из наших родителей.
Сперматозоиды образуются в яичках (яичках) в процессе, называемом сперматогенезом, который занимает около 74 дней. Ежедневно яички производят около 50–100 миллионов жизнеспособных сперматозоидов. Сперматогенез начинается в период полового созревания и продолжается, как правило, непрерывно до самой смерти. Однако с возрастом происходят изменения в состоянии здоровья и количестве сперматозоидов.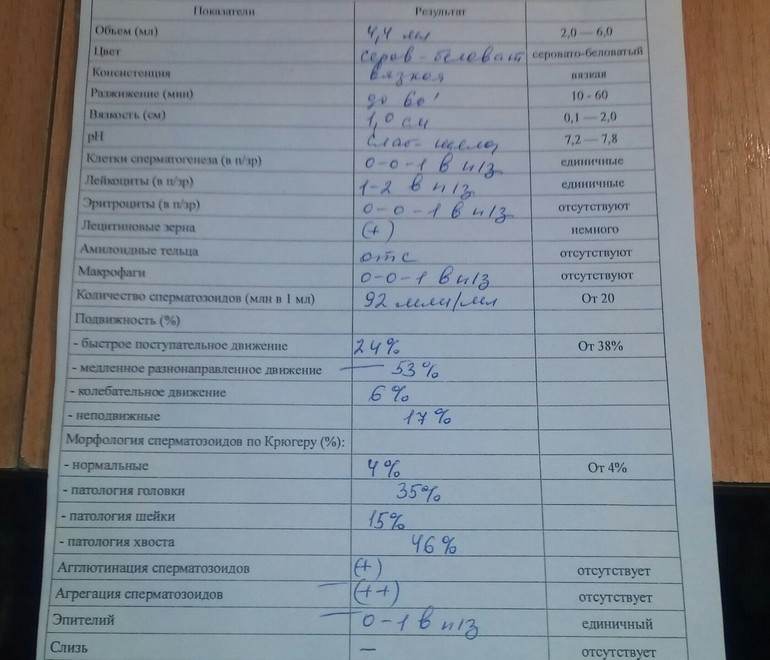
Параметры спермы
Существует несколько характеристик, которые при анализе спермы могут указывать на здоровье спермы и общую мужскую фертильность.
Подвижность сперматозоидов
Подвижность относится к способности сперматозоидов двигаться или «плавать», что необходимо для их прохождения через женскую репродуктивную систему и оплодотворения яйцеклетки. Прогрессивная подвижность — это лучший тип движения, который можно увидеть при тестировании спермы — это означает, что сперматозоиды движутся вперед по прямым линиям или по большим кругам, а не по маленьким узким кругам или по беспорядочным траекториям.
Количество и концентрация сперматозоидов
Количество сперматозоидов – это общее количество сперматозоидов в определенном количестве спермы, жидкости, которая выводит сперматозоиды из полового члена. Концентрация сперматозоидов относится к тому, насколько плотно эти сперматозоиды находятся в сперме.
Например, образец может включать 3 миллилитра спермы (объем) и концентрацию 15 миллионов сперматозоидов на мл. Это будет общее количество сперматозоидов 45 миллионов. Тестирование спермы даст вам точный обзор этих факторов.
Это будет общее количество сперматозоидов 45 миллионов. Тестирование спермы даст вам точный обзор этих факторов.
Морфология сперматозоидов
Морфология означает структуру или форму сперматозоидов, которая в идеале: хвост без видимых аномалий
Эта форма важна, потому что она влияет на способность сперматозоидов проникать в яйцеклетку. Это еще один фактор, обнаруженный в некоторых тестах спермы. (Не каждый анализ спермы рассматривает морфологию сперматозоидов, но полный клинический анализ будет включать этот показатель.)
Тестирование мужской фертильности — это набор инструментов, используемых для оценки шансов на то, что вы сможете забеременеть. Лучший тест на мужскую фертильность, который у нас есть, это анализ спермы. Анализ спермы проверяет здоровье и фертильность сперматозоидов, а также объем и химический состав спермы, жидкости, содержащей сперматозоиды.
Наборы для тестирования спермы Legacy — отличный способ проверить мужскую фертильность в домашних условиях и получить актуальную информацию о вашей фертильности и состоянии спермы.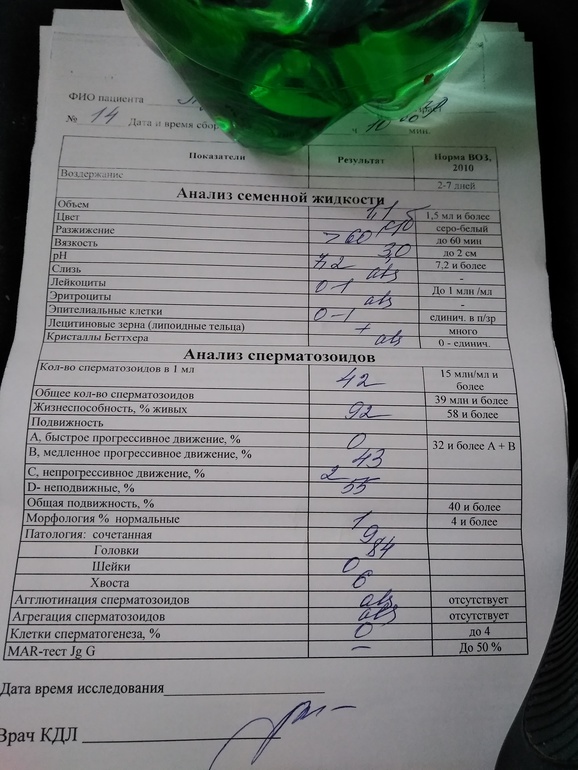
Зачем проверять фертильность спермы?
Проблемы с фертильностью у мужчин являются причиной 30–50% диагностированных случаев бесплодия. За последние четыре десятилетия количество сперматозоидов упало примерно на 50%. Кроме того, люди рожают детей позже, чем когда-либо прежде, а возраст влияет на мужскую фертильность: каждые 8 месяцев жизни мужчины вносят новую генетическую мутацию в его сперму.
Узнайте больше о возрасте и мужской фертильности, а также о том, как тестирование мужской фертильности может помочь определить качество спермы.
Сперма является ключевым компонентом мужской фертильности. Без хотя бы небольшого количества здоровой спермы вы не сможете создать здоровую беременность без медицинского вмешательства.
Часто проводят анализ спермы:
- Если вы пытаетесь зачать ребенка . Если вы и ваш партнер занимаетесь незащищенным сексом в течение 6–12 месяцев и еще не забеременели, анализ спермы является тестом первой линии, который помогает диагностировать или исключить проблемы с мужской фертильностью.
 Проведение анализов спермы и тестов на мужскую фертильность на ранних этапах процесса зачатия может помочь вам избежать дорогостоящих и ненужных анализов или лечения в будущем.
Проведение анализов спермы и тестов на мужскую фертильность на ранних этапах процесса зачатия может помочь вам избежать дорогостоящих и ненужных анализов или лечения в будущем. - Для активного повышения фертильности . Даже если вы не пытаетесь зачать ребенка прямо сейчас, вы можете заблаговременно оценить и решить проблемы со здоровьем спермы. Поскольку для производства спермы требуется около 74 дней, потребуется не менее 2–3 месяцев, чтобы любые изменения образа жизни, которые вы вносите, оказали ощутимое влияние на здоровье вашей спермы. Предварительное тестирование спермы может помочь убедиться, что к тому времени, когда вы будете готовы создать семью, ваша сперма будет в наилучшей возможной форме.
- Если вы планируете заморозить сперму . Если вы замораживаете свою сперму на будущее — будь то потому, что вы собираетесь пройти лечение от рака или потому, что вы просто хотите сохранить свою сперму в ее самом молодом и здоровом состоянии — тестирование спермы имеет решающее значение.
 Вы должны убедиться, что ваша сперма здорова и плодородна, прежде чем замораживать сперму.
Вы должны убедиться, что ваша сперма здорова и плодородна, прежде чем замораживать сперму. - Для оценки результатов вазэктомии или реверсивной вазэктомии . Если вам сделали вазэктомию для долгосрочного контроля над рождаемостью, рекомендуется сделать анализ спермы примерно через 12 недель после процедуры, чтобы убедиться, что вазэктомия работает должным образом. Точно так же, если у вас есть операция по устранению предыдущей вазэктомии, рекомендуется проверять сперму каждый месяц в течение 12 месяцев, чтобы убедиться, что качество спермы, количество и подвижность восстанавливаются нормально.
Узнайте больше о важности тестирования спермы.
Как проводится анализ спермы? И какой анализ спермы лучше для вас — в офисе или дома?
Анализ спермы в офисе
Традиционно анализ спермы проводится в клинике репродукции или в кабинете уролога с андрологической лабораторией (лаборатория, специально созданная для тестирования, обработки и замораживания спермы).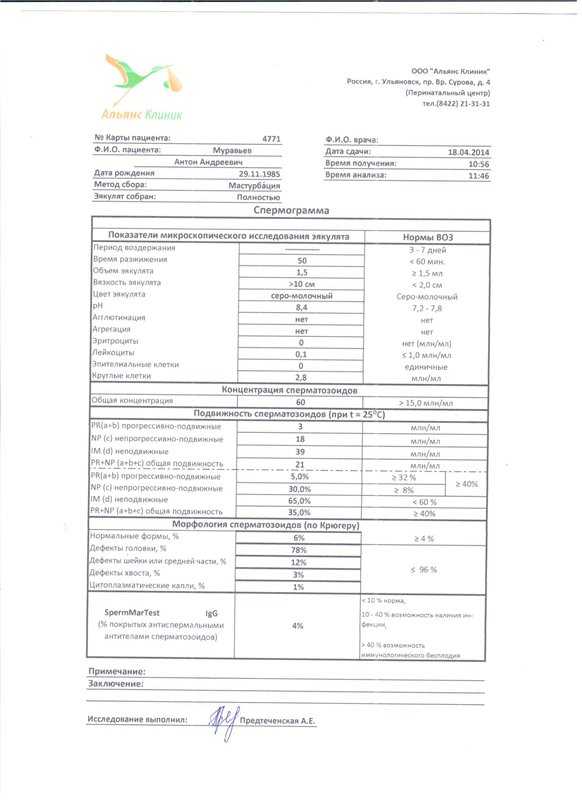 В этом контексте офис обычно требует рецепт или направление от вашего врача.
В этом контексте офис обычно требует рецепт или направление от вашего врача.
Образец спермы для анализа спермы обычно собирают в небольшую чашку путем мастурбации либо в офисе (в «комнате сбора»), либо дома, и доставляют в лабораторию в течение 60 минут. Оттуда сотрудники лаборатории изучат образец под микроскопом, чтобы оценить количество сперматозоидов, морфологию и подвижность, а результаты будут подготовлены и доступны через несколько дней.
Анализ спермы на дому
С помощью анализа спермы на дому, такого как предлагаемый здесь, в Legacy, вы можете взять образец, не выходя из дома. Набор для тестирования спермы Legacy включает в себя специальную буферную среду, которая сохраняет жизнеспособность вашего образца до 48 часов, в отличие от обычных 60 минут. Образец отправляется ночью в лабораторию, где его анализирует технический специалист.
Многие наборы для тестирования спермы по почте и в домашних условиях дают только основные результаты, такие как количество и концентрация сперматозоидов.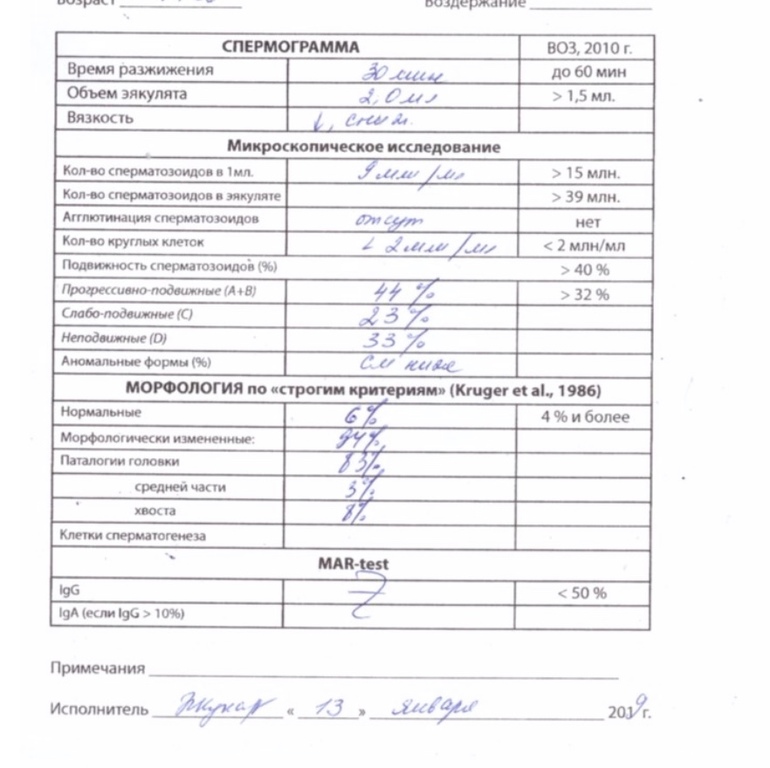 Наборы для тестирования спермы в домашних условиях Legacy проверяют каждый параметр спермы, оцениваемый в андрологической лаборатории, и предлагают персонализированные рекомендации по улучшению здоровья спермы на основе вашего образа жизни и результатов тестирования спермы.
Наборы для тестирования спермы в домашних условиях Legacy проверяют каждый параметр спермы, оцениваемый в андрологической лаборатории, и предлагают персонализированные рекомендации по улучшению здоровья спермы на основе вашего образа жизни и результатов тестирования спермы.
Стоимость анализа спермы
Обычная стоимость анализа спермы в офисе составляет около 250 долларов США, но для этого требуется рецепт от врача, а посещение офиса оплачивается отдельно. Стоимость анализа спермы Legacy на дому составляет 29 долларов США.5, и для этого не требуется рецепт от врача. Наши наборы для тестирования спермы на дому могут быть доставлены к вам домой всего за два рабочих дня.
Важные советы по тестированию спермы:
- Как долго воздерживаться перед тестированием спермы? Количество сперматозоидов является самым высоким, если вы ждали не менее 2 дней между случаями эякуляции, но ожидание более 5 дней может означать, что в вашем образце будет меньше подвижных сперматозоидов и более низкое качество спермы.
 Таким образом, для достижения наилучших результатов вам следует воздерживаться от эякуляции в течение 2–5 дней, прежде чем сдавать образец для анализа спермы.
Таким образом, для достижения наилучших результатов вам следует воздерживаться от эякуляции в течение 2–5 дней, прежде чем сдавать образец для анализа спермы. - Личная смазка и даже слюна могут повлиять на результаты анализа спермы. Специальная благоприятная для фертильности смазка, такая как Pre-Seed, является альтернативой, которая, как было показано, мало влияет на результаты анализа спермы. Тем не менее, мы рекомендуем не использовать смазку или слюну для получения наиболее точных результатов анализа спермы.
- Это может показаться очевидным, но образец спермы нельзя брать в презерватив. Многие презервативы содержат спермицидные ингредиенты.
- Болезнь и лихорадка могут повлиять на здоровье спермы, поэтому старайтесь избегать проведения анализа спермы, когда вы больны или выздоравливаете от болезни.
Типичный отчет об анализе спермы вместо одной страницы подробного, удобного для пациентов отчета Legacy. См. полный образец отчета об анализе спермы Legacy.
См. полный образец отчета об анализе спермы Legacy.
Ваш отчет об анализе спермы будет включать различные значения. Вот краткий обзор того, что означают результаты анализа спермы.
Объем спермы
Объем спермы означает объем всего образца, отправленного в лабораторию. Нормальный объем спермы составляет от 1,5 до 4,5 мл; ниже 1,5 мл считается «низким», а выше 4,5 мл считается «высоким».
Низкий объем спермы, известный как гипоспермия, может быть вызван различными структурными проблемами или заболеваниями мужской репродуктивной системы и может способствовать бесплодию. Наши наборы для тестирования спермы в домашних условиях быстро подчеркнут это.
Концентрация сперматозоидов
Пятнадцать миллионов сперматозоидов на миллилитр спермы считается нормальной концентрацией сперматозоидов, но исследователи отмечают, что концентрации ниже 40 миллионов/мл могут снижать шансы на беременность.
Слишком малое количество сперматозоидов в сперме называется олигоспермией; полное отсутствие сперматозоидов называется азооспермией.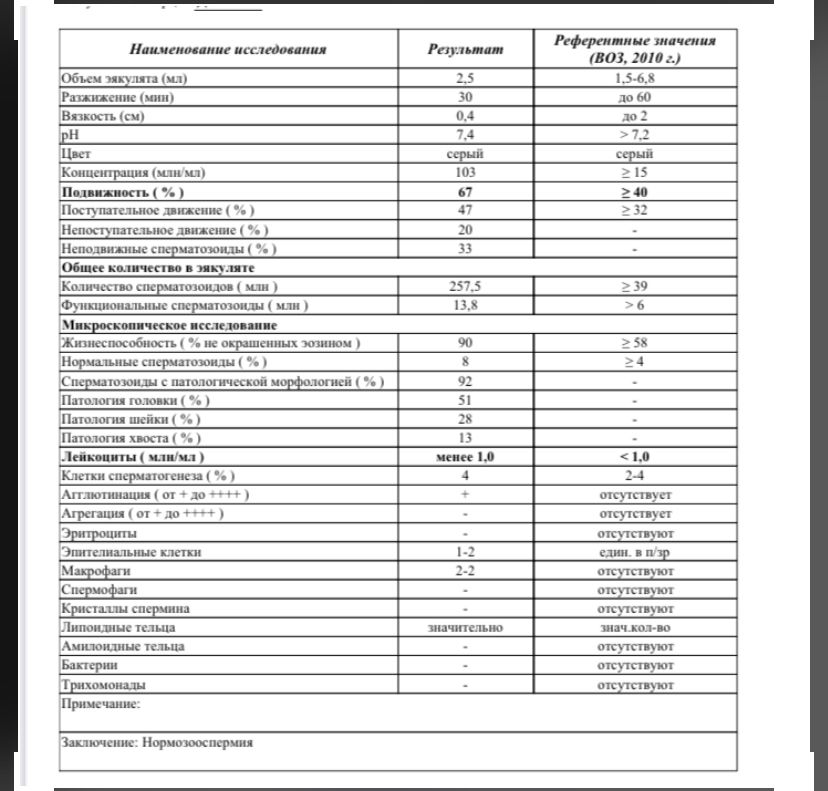 Оба состояния могут способствовать бесплодию. Вы можете быть предупреждены об этих состояниях с помощью наборов для тестирования спермы в домашних условиях или тестирования мужской фертильности.
Оба состояния могут способствовать бесплодию. Вы можете быть предупреждены об этих состояниях с помощью наборов для тестирования спермы в домашних условиях или тестирования мужской фертильности.
Детали морфологии сперматозоидов
Морфология относится к правильной форме и структуре сперматозоидов, которые необходимы для их продвижения к яйцеклетке и ее оплодотворения. Тестирование морфологии сперматозоидов может быть выполнено с использованием одного из двух наборов критериев:
- Морфологические критерии Крюгера очень строгие, и при этом методе тестирования очень небольшие расхождения будут считаться аномальными сперматозоидами.
- Всемирная организация здравоохранения (ВОЗ) тестирует сперму немного мягче, с более широким диапазоном «нормальной» морфологии.
- В результатах анализа спермы будет указан процент «нормальных форм». В каждом образце будет несколько аномальных сперматозоидов. Фактически, результат морфологии здоровой спермы может составлять всего 4–14% нормальных сперматозоидов, в зависимости от критериев.

Аномальные сперматозоиды могут иметь множество форм. В некоторых отчетах вы можете увидеть разбивку по типам аномальной спермы, содержащейся в вашем образце. Некоторые примеры включают:
- Аномалии размера или формы головки сперматозоида, в том числе аморфные, грушевидные, вакуолизированные, сужающиеся или большие головки.
- Дефекты средней части или «шейки» сперматозоида, включая изогнутую или асимметричную шейку.
- Дефекты или отсутствие акросомы, колпачка, покрывающего головку сперматозоида и помогающего сперматозоиду проникнуть в яйцеклетку.
- Аномалии хвоста сперматозоида, такие как закрученный хвост.
- Несколько орлов или решек или отсутствие орлов или решек.
- Наличие капель избыточной остаточной цитоплазмы или клеточного материала, который когда-то удерживал вместе незрелые сперматозоиды, но должен был быть удален в процессе созревания.

Плохая морфология сперматозоидов, о чем свидетельствует низкий процент нормальных сперматозоидов, известна как тератозооспермия. Важно отметить, что очень низкий процент нормальных сперматозоидов — или даже полное отсутствие сперматозоидов нормальной формы — не обязательно означает, что вы бесплодны.
В одном исследовании почти 30% мужчин с 0% нормальной морфологией все еще могли забеременеть со своим партнером без лечения бесплодия, по сравнению с 55% мужчин со здоровыми морфологическими результатами. Морфология — лишь один из многих факторов, влияющих на общее понимание мужской фертильности.
Сведения о подвижности сперматозоидов
В рамках результатов домашнего анализа спермы вы получите подробную информацию о результатах теста на подвижность сперматозоидов. Первое значение, которое вы получите, — это общая подвижность, то есть процент ваших сперматозоидов, находящихся в движении; в идеале 40–50% сперматозоидов подвижны.
В отчет также будет включена прогрессивная подвижность, процент сперматозоидов, которые не просто подвижны, а двигаются полезным образом — по прямым линиям или по большим кругам.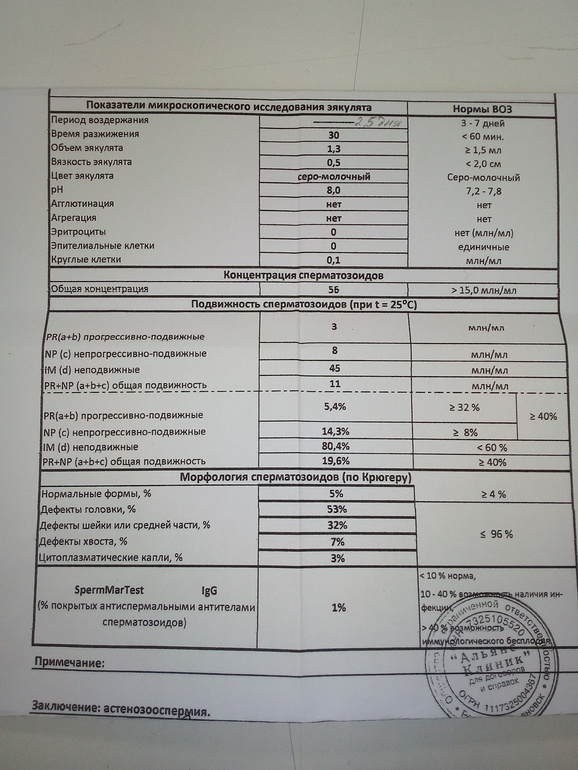
Неподвижные сперматозоиды могут быть медленными, вялыми или полностью неподвижными (вообще не двигаться). Плохая подвижность сперматозоидов или астеноспермия диагностируется, когда менее 32% сперматозоидов способны эффективно двигаться.
В более полных результатах тестирования спермы вы также можете получить несколько других параметров, таких как:
- Velocity (скорость).
- Амплитуда бокового смещения головки (ALH), мера того, насколько головка сперматозоида вращается или перемещается из стороны в сторону.
- Линейность, измерение того, насколько быстро сперматозоиды движутся по своему прямому пути (в отличие от того, насколько быстро они перемещаются из стороны в сторону или по кругу).
- Перекрестная частота биений, или как часто головка сперматозоида пересекает середину своего пути.
Каждое из этих значений анализа спермы помогает лаборантам определить общую и прогрессивную подвижность.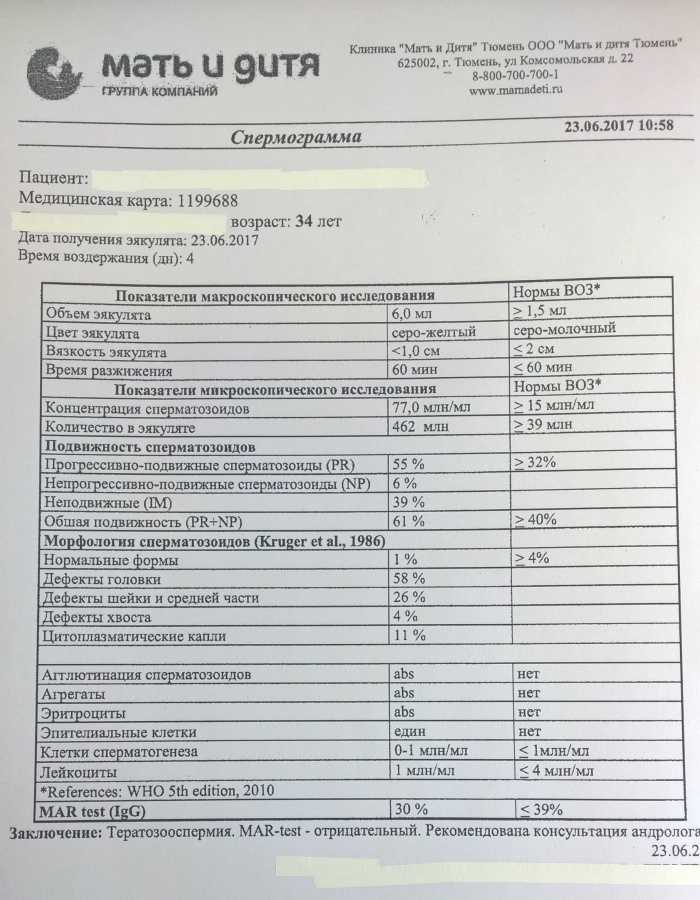
Персональные рекомендации
Наборы Legacy для домашнего тестирования спермы имеют уникальное преимущество: рекомендации по улучшению здоровья спермы, основанные на вопросах, на которые вы ответили о своем образе жизни (например, о том, как часто вы тренируетесь, о своем рационе и тип нижнего белья, которое вы носите).
Эти рекомендации помогут вам понять, как ваш образ жизни влияет на здоровье спермы и результаты анализа спермы, а также как внести изменения, которые приведут к более здоровой сперме и более высокой фертильности.
Когда проводить повторное тестирование с другим анализом спермы
Необходимость и время повторного тестирования спермы зависит от того, зачем вы проводите тестирование в первую очередь. Если вы получили совершенно нормальный результат, возможно, вам не нужно или вы не хотите повторять анализ спермы в настоящее время.
Если вы получили аномальный результат анализа спермы, который, по вашему мнению, связан с пролитой или зараженной пробой, слишком коротким периодом воздержания перед тестом, болезнью или лихорадкой во время теста или какой-либо другой аномалией , повторное тестирование можно провести через 2–5 дней воздержания от эякуляции.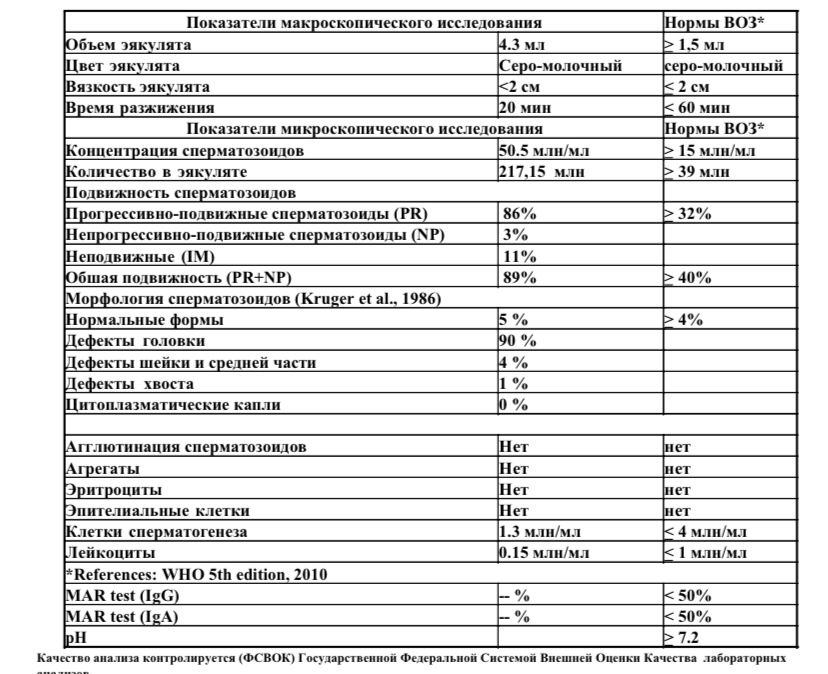
Тем, кто перенес вазэктомию, следует проверить сперму примерно через 12 недель после операции, чтобы убедиться, что она прошла успешно. Для тех, кто проводит тестирование спермы после отмены вазэктомии, рекомендуется проводить повторное тестирование один раз в месяц в течение 12 месяцев, чтобы убедиться, что количество и качество спермы восстанавливаются должным образом.
Для тех, кто меняет образ жизни и надеется увидеть улучшение результатов анализа спермы, важно знать, что сперматозоидам требуется около 74 дней для производства в процессе сперматогенеза. Таким образом, любые изменения повлияют на результаты анализа спермы не ранее, чем через 2–3 месяца. Если вы, например, бросили курить или начали заниматься физическими упражнениями, вы можете повторить повторный тест через 3 месяца, чтобы увидеть, как это изменение улучшило ваше здоровье фертильности.
Когда следует обратиться к специалисту по мужскому бесплодию
Если вы получили очень ненормальный отчет об анализе спермы (например, сперматозоиды вообще не были обнаружены), вы пытались изменить образ жизни, что не повлияло на результаты анализа спермы.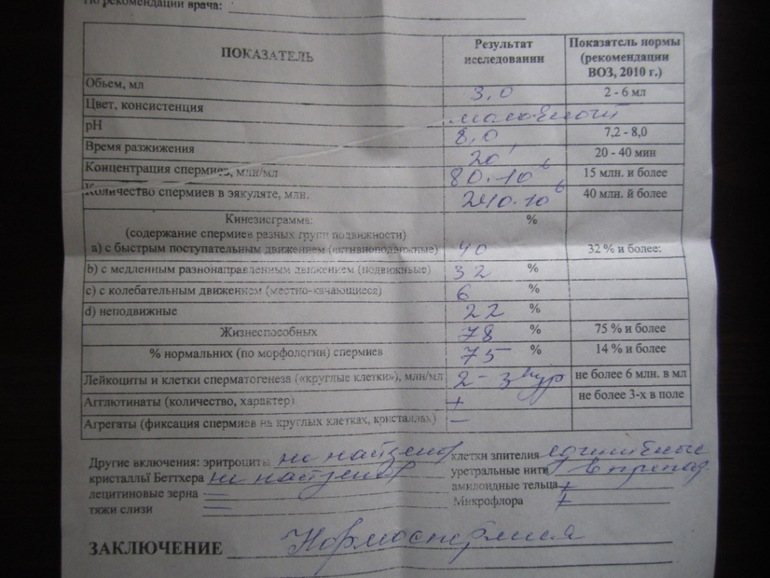 , или вам не удалось забеременеть от вашего партнера после 6–12 месяцев незащищенного секса, рекомендуется обратиться к врачу за консультацией.
, или вам не удалось забеременеть от вашего партнера после 6–12 месяцев незащищенного секса, рекомендуется обратиться к врачу за консультацией.
Вы можете обратиться к эндокринологу-репродуктологу (который осматривает пары, пытающиеся зачать ребенка) или к урологу (который лечит пациентов мужского пола от бесплодия и дисфункции сексуального здоровья). Не забудьте принести результаты анализа спермы на прием, чтобы обсудить их с врачом.
Анализ спермы Информация | Гора Синай
Тест мужской фертильности; Количество сперматозоидов; Бесплодие — анализ спермы
Анализ спермы измеряет количество и качество мужской спермы и спермы. Сперма представляет собой густую белую жидкость, выделяющуюся во время эякуляции и содержащую сперму.
Этот тест иногда называют подсчетом сперматозоидов.
Мужская репродуктивная система создает сперму, которая вырабатывается в семенных канальцах каждого яичка.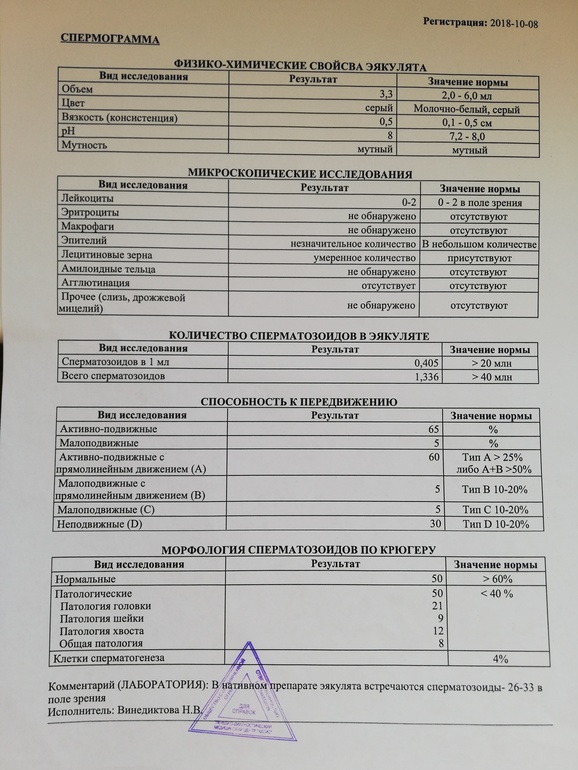 Головка сперматозоида содержит ДНК, которая в сочетании с ДНК яйцеклетки создаст новую особь. Наконечник головки спермия представляет собой часть, называемую акросомой, которая позволяет сперматозоиду проникать в яйцеклетку. Средняя часть содержит митохондрии, которые снабжают хвост энергией, необходимой для его движения. Хвост движется хлыстообразными движениями вперед и назад, чтобы продвигать сперматозоид к яйцеклетке. Сперматозоиды должны достичь матки и маточной трубы, чтобы оплодотворить яйцеклетку женщины.
Головка сперматозоида содержит ДНК, которая в сочетании с ДНК яйцеклетки создаст новую особь. Наконечник головки спермия представляет собой часть, называемую акросомой, которая позволяет сперматозоиду проникать в яйцеклетку. Средняя часть содержит митохондрии, которые снабжают хвост энергией, необходимой для его движения. Хвост движется хлыстообразными движениями вперед и назад, чтобы продвигать сперматозоид к яйцеклетке. Сперматозоиды должны достичь матки и маточной трубы, чтобы оплодотворить яйцеклетку женщины.
Тест на количество сперматозоидов проводится, если фертильность мужчины вызывает сомнения. Это полезно для определения того, есть ли проблема с выработкой спермы или качеством спермы как причина бесплодия. Тест также можно использовать после вазэктомии, чтобы убедиться в отсутствии сперматозоидов в сперме.
Как проводится тест
Вам потребуется предоставить образец спермы. Ваш поставщик медицинских услуг объяснит, как взять образец.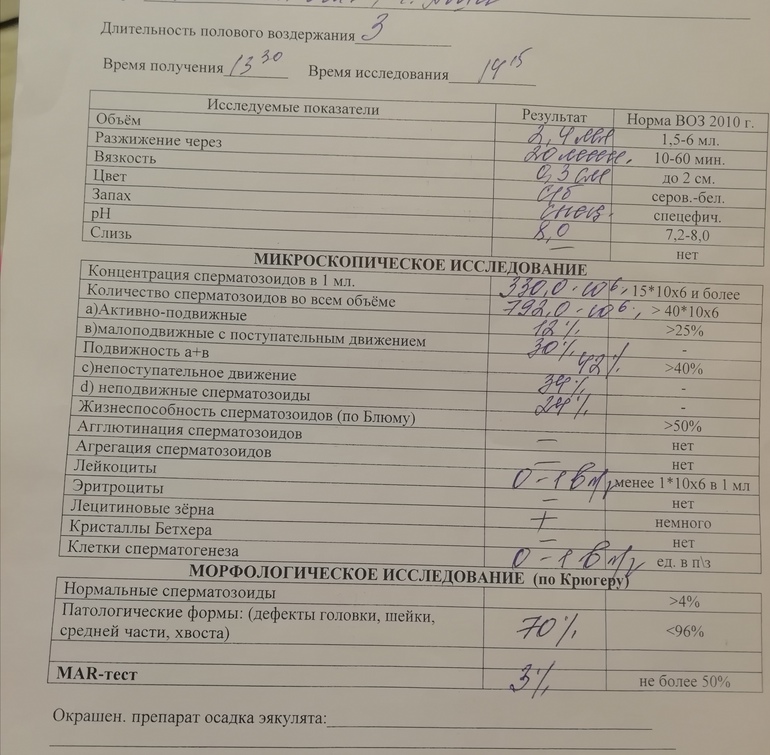
Методы сбора образца спермы включают:
- Мастурбацию в стерильную банку или чашку
- Использование специального презерватива во время полового акта, предоставленного вам вашим поставщиком
Вы должны доставить образец в лабораторию в течение 30 минут. Если образец собирается дома, держите его во внутреннем кармане куртки, чтобы он оставался при температуре тела во время транспортировки.
Лаборант должен осмотреть образец в течение 2 часов после взятия. Чем раньше анализируется образец, тем надежнее результаты. Следующие вещи будут оцениваться:
- Как сперма загустевает и превращается в жидкость
- Густота жидкости, кислотность и содержание сахара
- Сопротивление течению (вязкость)
- Движение сперматозоидов (подвижность)
- Количество и структура сперматозоидов
- Объем спермы
Как подготовиться к тесту
Чтобы получить адекватное количество сперматозоидов, не вступайте в сексуальные отношения, вызывающие эякуляцию, за 2–3 дня до теста.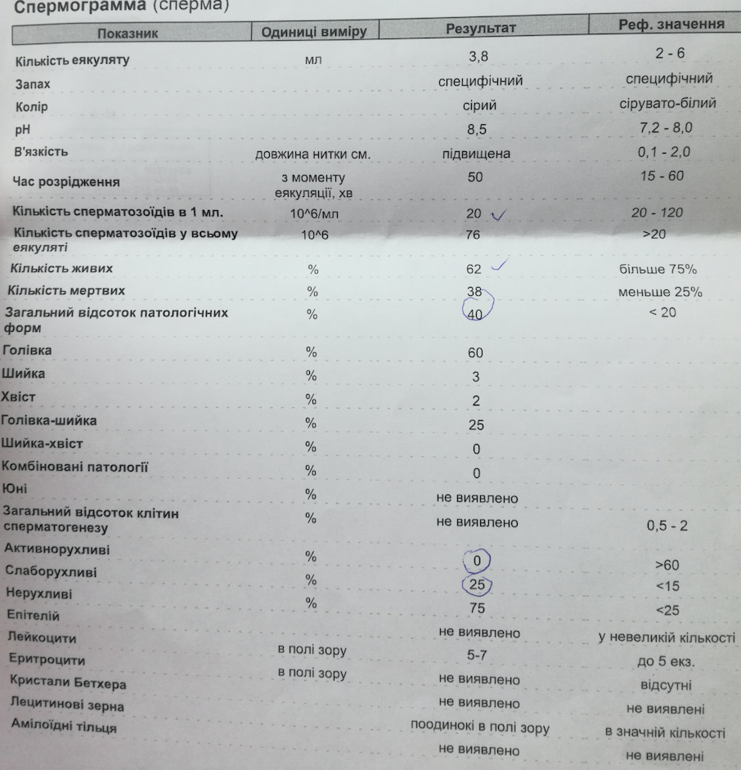 Однако это время не должно превышать 5 дней, после чего качество может снизиться.
Однако это время не должно превышать 5 дней, после чего качество может снизиться.
Как будет проходить тест
Поговорите со своим поставщиком медицинских услуг, если вас не устраивает способ сбора образца.
Зачем проводится тест
Анализ спермы — один из первых тестов, проводимых для оценки мужской фертильности. Это может помочь определить, является ли проблема с производством спермы или качеством спермы причиной бесплодия.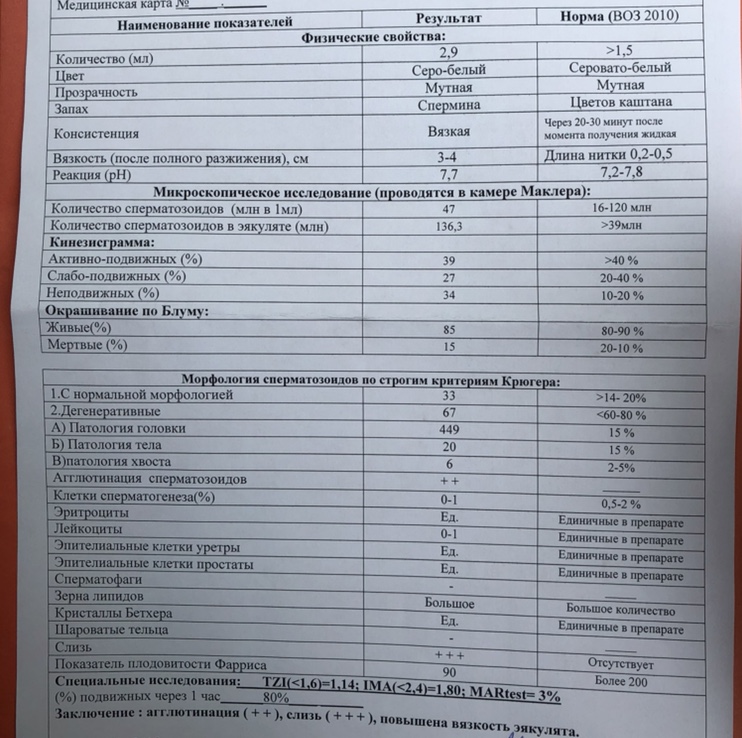 Около половины пар, неспособных иметь детей, страдают мужским бесплодием.
Около половины пар, неспособных иметь детей, страдают мужским бесплодием.
Тест также можно использовать после вазэктомии, чтобы убедиться в отсутствии сперматозоидов в сперме. Это может подтвердить успех вазэктомии.
Тест также можно проводить при следующих состояниях:
- Синдром Клайнфельтера
Нормальные результаты
Ниже перечислены некоторые распространенные нормальные значения.
- Нормальный объем варьируется от 1,5 до 5,0 мл на эякуляцию.
- Количество сперматозоидов колеблется от 20 до 150 миллионов сперматозоидов на миллилитр.
- Не менее 60% сперматозоидов должны иметь нормальную форму и демонстрировать нормальное движение вперед (подвижность).

Диапазоны нормальных значений могут незначительно различаться в разных лабораториях. Поговорите со своим поставщиком медицинских услуг о значении ваших конкретных результатов теста.
Ненормальный результат не всегда означает, что мужчина не может иметь детей. Поэтому не совсем понятно, как следует интерпретировать результаты теста.
Что означают аномальные результаты
Аномальные результаты могут свидетельствовать о проблеме мужского бесплодия. Например, если количество сперматозоидов очень низкое или очень высокое, мужчина может быть менее фертильным. Кислотность спермы и наличие лейкоцитов (свидетельствующие об инфекции) могут повлиять на фертильность. Тестирование может выявить аномальные формы или аномальные движения сперматозоидов.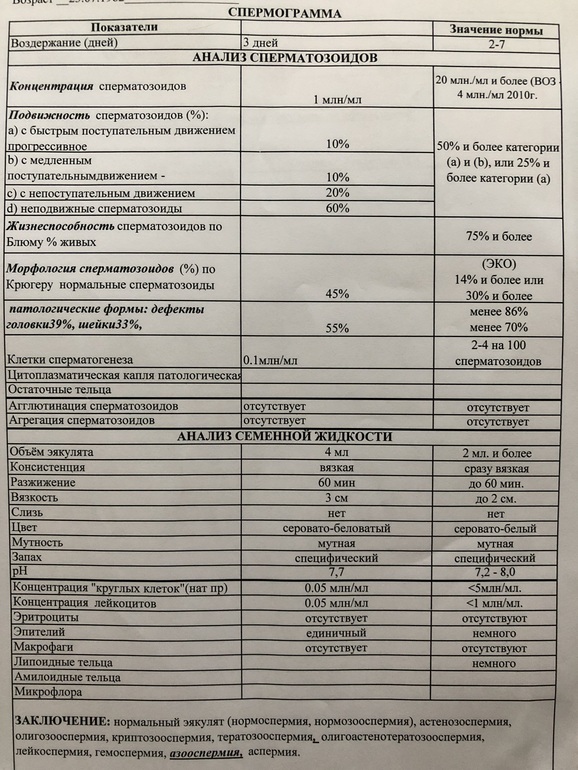
Однако в мужском бесплодии есть много неизвестных. При обнаружении аномалий может потребоваться дополнительное тестирование.
Многие из этих проблем поддаются лечению.
Риски
Рисков нет.
Соображения
Следующие факторы могут повлиять на фертильность мужчины:
- Алкоголь
- Многие рекреационные и отпускаемые по рецепту лекарства
- Табак
Джилани Р.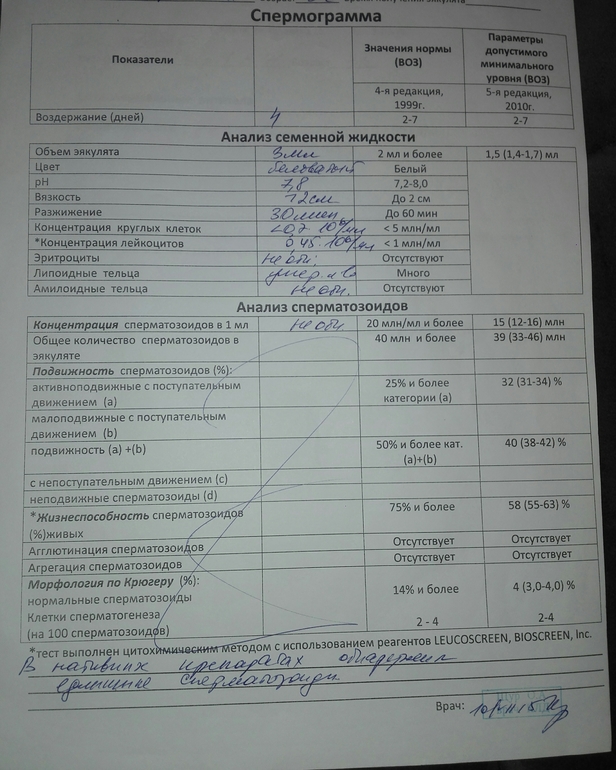



 03.2016 №126-орг «О внесении изменений в приказ министерства здравоохранения Красноярского края от 02.07.2015 №416-орг О направлении граждан на лечение бесплодия с использованием вспомогательных репродуктивных технологий (ВРТ) методом ЭКО/ЭКО+ИКСИ»
03.2016 №126-орг «О внесении изменений в приказ министерства здравоохранения Красноярского края от 02.07.2015 №416-орг О направлении граждан на лечение бесплодия с использованием вспомогательных репродуктивных технологий (ВРТ) методом ЭКО/ЭКО+ИКСИ»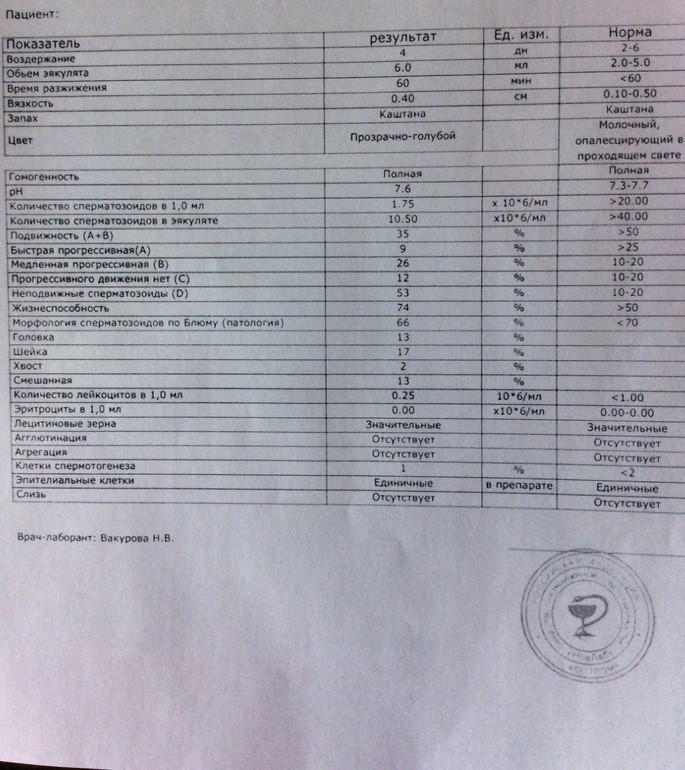
 Проведение анализов спермы и тестов на мужскую фертильность на ранних этапах процесса зачатия может помочь вам избежать дорогостоящих и ненужных анализов или лечения в будущем.
Проведение анализов спермы и тестов на мужскую фертильность на ранних этапах процесса зачатия может помочь вам избежать дорогостоящих и ненужных анализов или лечения в будущем.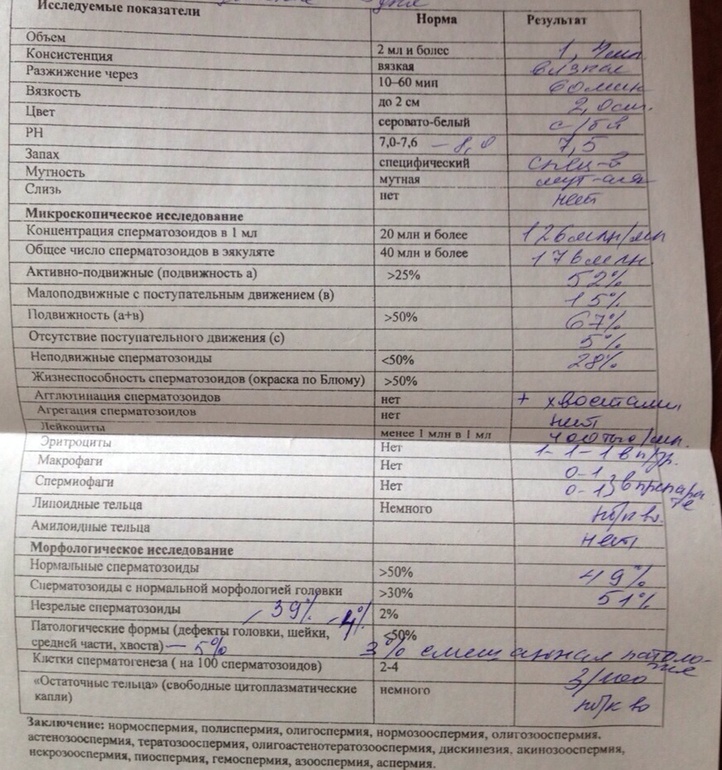 Вы должны убедиться, что ваша сперма здорова и плодородна, прежде чем замораживать сперму.
Вы должны убедиться, что ваша сперма здорова и плодородна, прежде чем замораживать сперму.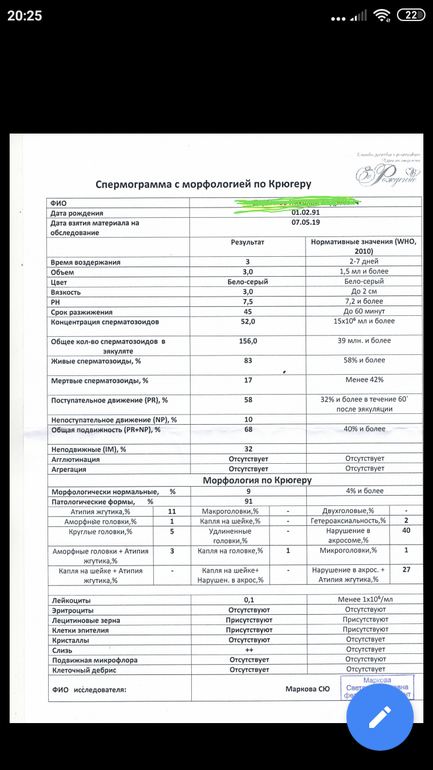 Таким образом, для достижения наилучших результатов вам следует воздерживаться от эякуляции в течение 2–5 дней, прежде чем сдавать образец для анализа спермы.
Таким образом, для достижения наилучших результатов вам следует воздерживаться от эякуляции в течение 2–5 дней, прежде чем сдавать образец для анализа спермы.